سرطان گردن رحم
سرطان گردن رحم نوعی بیماری است که در آن سلول های بدخیم در ناحیه گردن رحم رشد می کنند و بطور نامنظم و فزایندهای تکثیر میشوند. سرطان گردن رحم دومین سرطان شایع دستگاه تناسلی زنان و پنجمین سرطان پس از سرطانهای ریه، پستان، روده و آندومتر در جهان است و حدود شش درصد کل سرطان های زنان را تشکیل میدهد.
این سرطان یکی از انواع سرطانی است که می توان با غربال سازی عادی از آن جلوگیری نمود. سرطان سرویکس معمولاً به کندی رشد می نماید.
- در این مقاله می خوانید:
- سرطان گردن رحم
- اطلاعات عمومی در مورد سرطان گردن رحم
- پاپ اسمیر چیست؟
- غربالگری سرطان سرویکس
- غربالگری سرطان سرویکس – کولپوسکوپی
- درمان بیماری های پیش سرطانی سرویکس
- درمان ضایعات پیش سرطانی سنگفرشی و غددی درجه بالا
- نحوه برخورد ودرمان ضایعات غیر طبیعی سنگفرشی سرویکس
- درمان مراحل اولیه سرطان دهانه رحم
- حفظ باروری در خانم های مبتلا به مراحل اولیۀ سرطان سرویکس
سرطان گردن رحم
سرطان گردن رحم نوعی بیماری است که در آن سلول های بدخیم در ناحیه گردن رحم رشد می کنند و بطور نامنظم و فزایندهای تکثیر میشوند. سرطان گردن رحم دومین سرطان شایع دستگاه تناسلی زنان و پنجمین سرطان پس از سرطانهای ریه، پستان، روده و آندومتر در جهان است و حدود شش درصد کل سرطان های زنان را تشکیل میدهد.
این سرطان یکی از انواع سرطانی است که می توان با غربال سازی عادی از آن جلوگیری نمود. سرطان سرویکس معمولاً به کندی رشد می نماید.
اطلاعات عمومی در مورد سرطان سرویکس(گردن رحم)
سرطان سرویکس وقتی سلول های سالم به صورت سلول های غیر عادی در می آیند و خارج از کنترل، رشد می کنند به وجود می آید. بیشتر خانم هایی که سرطان سرویکس در مراحل پایین تشخیص داده و درمان شده است، وضعیت بسیار خوبی دارند.
علائم سرطان سرویکس چیست؟
سرطان سرویکس ممکن است در ابتدا علائمی ایجاد نکند. زمانی که علائم آن بروز می کند، به صورت خونریزی واژینال در یکی از زمان های زیر اتفاق می افتد:
· بین سیکل ماهانه
· بعد از رابطه جنسی
· بعد از یائسگی
ممکن است این شرایط به خاطر شرایطی غیر از سرطان به وجود آمده باشد ولی بهتر است اگر کسی دچار خونریزی واژینال در یکی از این زمان ها شد، با پزشک خود درمیان بگذارد.
آیا آزمایش و تستی برای سرطان سرویکس وجود دارد؟
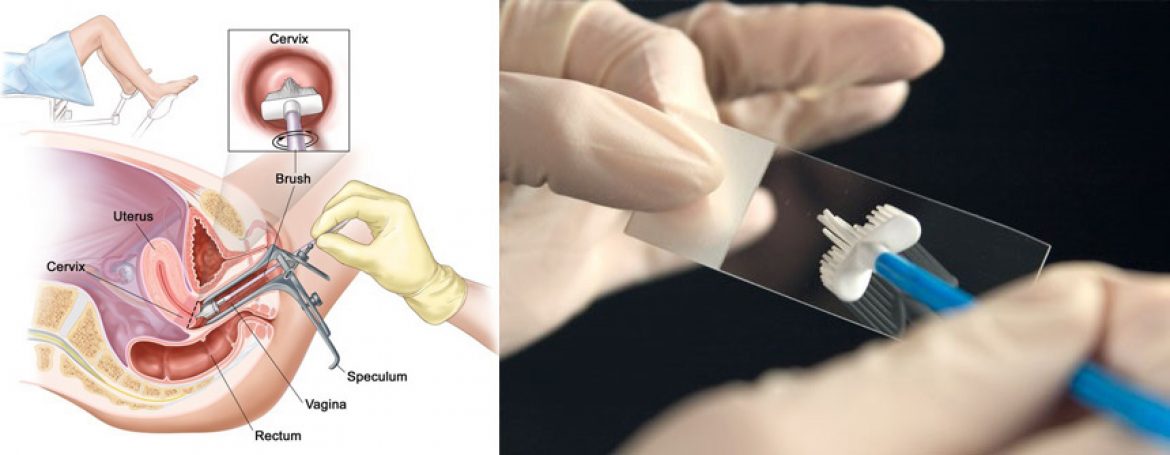
بله تست پاپ یا پاپ اسمیر برای غربالگری سرطان سرویکس به کار می رود. برای این تست، پزشک با استفاده از وسیله ای به نام اسپکولومSpeculum دیواره های واژن را از یکدیگر باز می کند. سپس به منظور نمونه برداری از برس کوچکی برای جمع آوری تعدادی از سلول های سرویکس استفاده می کنند. پزشک دیگری این سلول ها را از نظر غیر عادی بودن بررسی می کند. اگر سلول ها غیر عادی باشند، پزشک برای کسب اطلاعات بیشتر دستور به انجام بیوپسی می دهد. هنگام بیوپسی (نمونه برداری)، پزشک یک قطعه کوچک از بافتی از سرویکس که به نظر غیر عادی می آیند را برمی دارد. برای مشاهده سرویکس حین بیوپسی پزشک از عدسی بزرگ کننده ای(چیزی شبیه به ذره بین) به نام کولپوسکوپ(Colposcope) استفاده می کند.
گاهی پزشک سلول هایی را در سرویکس پیدا می کند که سرطانی نیستند ولی غیر عادی هستند و شانس زیادی برای تبدیل به سرطان دارند. از راه های مختلفی می توان این سلول های پیش سرطانی را از بین برد؛ ممکن است آنها را برای جلوگیری از تبدیل سرطان برداشت یا بیمار از آن به بعد تحت مراقبت های بیشتری قرار بگیرد.
مرحله بندی سرطان سرویکس چیست؟
مرحله بندی سرطان راهی است که در آن میزان گسترش سرطان شرح داده می شود.
درمان مناسب برای بیمار به مرحله سرطان ، سن فرد و سایر مشکلات سلامتی بستگی اساسی دارد. همچنین درمان به تمایل بیمار به بارداری بستگی دارد.
سرطان سرویکس چگونه درمان می شود؟
درمان سرطان سرویکس به روش های مختلفی انجام می شود:
- جراحی: درمان سرطان سرویکس معمولاً به صورت جراحی با برداشتن ناحیه سرطانی می باشد.
انواع جراحی عبارتند از:
· برداشتن سرویکس ، رحم و قسمت فوقانی واژن، به این روش ، رادیکال هیسترکتومی (Radical Hysterectomy) می گویند.
· برداشتن کل یا قسمتی از سرویکس- رحم در این جراحی باقی می ماند. این جراحی فقط در شرایط خاصی انجام می شود
- رادیوتراپی ( پرتو درمانی) : تابش پرتو های یونیزان ، سلول های سرطانی را از بین می برد.
- شیمی درمانی: شیمی درمانی اصطلاحی است که پزشکان برای توصیف گروهی از داروها که سلول های سرطانی می کشد به کار می برند. معمولاً بیمار تحت رادیوتراپی و شیمی درمانی به صورت هم زمان قرار می گیرد.
اگر بیمار روزی بخواهد باردار شود، چه؟
اگر کسی می خواهد، روزی بچه دار شود، باید قبل از درمان یا پزشک صحبت کند. بعضی از خانم ها بعد از درمان سرطان سرویکس ، باز هم می توانند بچه دار شوند. ولی یک خانم بعد از درمان هایی مثل هیسترکتومی، رادیو تراپی و بعضی از درمان های شیمی درمانی نمی تواند دیگر بچه دار شود.
اگر خانمی درمان های دیگری داشته باشد می تواند بچه دار شود ولی باید حدود ۱۲-۶ ماه قبل از تلاش برای بارداری صبر کند، چون بدن برای بهبودی به زمان نیاز دارد.
بعد از درمان چه اتفاقی می افتد؟
بعد از درمان، بیمار باید هر از چند گاهی برای عود سرطان بررسی شود. تست های پیگیری شامل معاینه فیزیکی، تست پاپ (پاپ اسمیر) و تصویر برداری می باشد.
اگر سرطان عود کرده، یا گسترش پیدا کرده باشد چه اتفاقی می افتد؟
اگر سرطان عود کرده باشد یا گسترش پیدا کرده باشد ممکن است به جراحی، رادیوتراپی یا شیمی درمانی بیشتری احتیاج شود.
چه کارهای دیگری باید انجام داد؟
خیلی مهم است که به توصیه های پزشک گوش کند. باید او را از عوارض و مشکلاتی که حین درمان رو به رو شده است مطلع کند.
در حین درمان سرطان سرویکس، باید تصمیم های زیادی بگیرد، مثلاً این که چه نوع جراحی داشته باشد.
باید پزشک را در مورد احساسی که به درمان دارد در جریان بگذارد.
می توان برای شروع یک درمان این سؤال ها را از تیم درمانی پرسید :
– مزایای این درمان چیست ؟
– آیا کمک میکند تا مدت طولانی تری زندگی کنم؟
– آیا به کاهش علائم کمک می کند، یا از بروز آنها جلوگیری می کند ؟
– معایب این درمان چیست ؟
– چه گزینه های درمانی دیگری غیر از این روش وجود دارد ؟
– اگر این درمان را نگیرم چه اتفاقی می افتد؟
آیا می توان از بروز سرطان سرویکس جلوگیری کرد؟
در بسیاری از موارد، بله. تقریباً تمام سرطان های سرویکس ناشی از ویروسی به نام HPV( ویروس پاپیلومای انسانی) می باشند که از طریق تماس های مخاطی و جنسی منتقل می شود. واکسن هایی وجود دارند که از عفونت با HPV جلوگیری می کنند. باید از پزشک زمانی را که بهتر است واکسن HPV زده شود، پرسید. این واکسن برای خانم ها و آقایان وجود دارد و بهتر است که قبل از اولین رابطه جنسی زده شود.
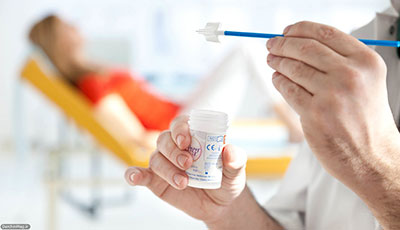
پاپ اسمیر
پاپ اسمیر ( به آن تست پاپ هم می گویند) تستی است که پزشکان برای بررسی سرویکس (دهانه رحم) انجام می دهند. سرویکس قسمتی از بدن خانم ها است که رحم و واژن را به هم وصل می کند، سرویکس در پایین ترین قسمت رحم است.
برای انجام پاپ اسمیر، پزشک یا پرستار با استفاده از وسیله ای به نام اسپکولوم دیواره های واژن را از یکدیگر باز می کند، سپس از وسیله ای کوچک برای جمع آوری نمونه سلول از سرویکس استفاده می کند. پزشک دیگری ( پاتولوژیست ) آن را برای وجود سلول های غیر عادی زیر میکروسکوپ بررسی می کند.
نباید گمان کنید هرگاه پزشک از اسپکولوم استفاده کرد، یک پاپ اسمیر انجام شده است، اسپکولوم به دلایل دیگر هم استفاده می شود، باید از پزشک در این مورد سؤال کرد.
تست های پاپ اسمیر می توانند سلول های پیش سرطانی یا سرطانی را کشف کنند ( سلول های پیش سرطانی سلول هایی هستند که ممکن است به سرطان تبدیل شوند.)
با این آزمایش می تواند سرطان را در مراحل اولیه درمان یا حتی معالجه کرد.
چه زمانی یک خانم باید آزمایش پاپ اسمیر را شروع کند؟
بلافاصله پس از اولین ارتباط زناشویی بهتر است در این زمینه اقدام شود
چه کاری را باید جهت آمادگی برای تست پاپ اسمیر انجام داد؟
از ۲ روز قبل از تست نباید رابطه جنسی داشت و نباید واژن را در معرض موادی قرار داد( مانند لوبریکانت، اسپرم کش ها یا انواع کرم و …).
اگر بیماری در روز تست، پریود باشد مشکلی وجود ندارد، این کار می تواند حین پریود هم انجام شود، ولی اگر خونریزی بیمار زیاد باشد، بهتر است با پزشک یا پرستار در مورد نیاز به تغییر برنامه صحبت کند.
هر چند وقت یکبار یک خانم باید تست پاپ اسمیر انجام دهد؟
این موضوع به سن فرد و این که نتایج تست های پاپ اسمیر گذشته چه بوده است، بستگی دارد.
· خانم ها بین ۲۹-۲۱ سال باید هر ۲-۱ سال پاپ اسمیر انجام دهند.
خانم هایی که در ۳ تست آخر متوالی ، آزمایش نرمالی داشته اند می توانند بعد از ۳۰ سالگی هر ۳-۲ سال یکبار این تست را انجام دهند.
· اگر تست HPV خانم های ۳۰ ساله و بالاتر نرمال باشد می توانند هر سه سال پاپ اسمیر انجام دهند.
· خانم های بالای ۶۵ سال می توانند در صورت داشتن تمام شرایط زیر، انجام پاپ اسمیر را قطع کنند:
o تا ۶۵ سالگی تست پاپ اسمیر را مرتباً انجام داده اند.
o سه تست نرمال پاپ اسمیر داشته اند(پشت سر هم )
o هیچ تست پاپ اسمیر غیر عادی در طول ۱۵ سال گذشته نداشته اند.
بعضی از خانم ها، همانند کسانی که بیشتر از یک شریک جنسی دارند، باید قبل از ۶۵ سالگی پاپ اسمیر های بیشتری انجام دهند.
آیا بعد از انجام هیسترکتومی( برداشتن رحم) باز هم به پاپ اسمیر نیاز است؟
اگر بیمار تحت جراحی به نام هیسترکتومی (برداشتن رحم) قرار گرفته است باید از پزشک در مورد لزوم انجام پاپ اسمیر سوال کند، گروهی از خانم ها بعد از جراحی به آن نیاز ندارند در حالیکه گروه دیگر باید آن را انجام دهند.
اگر کسی واکسن HPV زده باشد، آیا باز هم باید تست پاپ اسمیر را انجام دهد؟
بله، حتی اگر خانمی برای HPV واکسینه شده باشد باز هم باید پاپ اسمیر انجام دهد.
HPV مخفف کلمه ویروس پاپیلومای انسانی است (Human Papillomarirus virus ) این ویروس تقریباً باعث تمام انواع سرطان سرویکس می شود. واکسینه شدن در برابر HPV شانس ابتلا فرد را پایین می آورد ولی کاملاً از فرد محافظت نمی کند به همین دلیل باید پاپ اسمیر را انجام دهد.
چه می شود اگر نتیجه پاپ اسمیر غیر نرمال باشد؟
نکته اول، باید دانست که نتایج غیر نرمال پاپ اسمیر رایج است. آنها فقط تست های اولیه هستند و بیشتر خانم هایی که با نتیجه غیر عادی مواجه می شوند،دچار سرطان نیستند. اگر نتایج تست را اعلام کنند که سلول ها ظاهری غیر عادی دارند، پزشک آزمایش دیگری را برای اطمینان از اینکه شرایط و وضعیت چگونه است، تجویز می کند.
بسته به نتیجه پاپ اسمیر پزشک ممکن است توصیه کند تا روی نمونه ای که برای پاپ اسمیر برداشته، تست HPV انجام شود.در تست HPV، وجود عفونت با نوعی از ویروس HPV که باعث سرطان می شود، بررسی می گردد. اگر کسی دارای این نوع ویروس HPV نباشد، احتمالاً مبتلا به سرطان نیست.
هم چنین پزشک ممکن است توصیه کند تا فرد یک پاپ اسمیر دیگر یا تست دیگری به نام کولپوسکوپی (Colposcopy) انجام دهد که در پایین توضیح داده می شود :
· یک پاپ اسمیر دیگر بعد از ۶ و ۱۲ ماه: گاهی پاپ اسمیر سلول های سرویکس را نرمال یا غیر نرمال نشان می دهند. وقفه ای چند ماهه و انجام یک پاپ اسمیر دیگر باعث می شود متوجه شوند آیا سلول ها به وضعیت نرمال خود برگشته اند یا خیر.
· کولپوسکوپی: برای این تست، پزشک با استفاده از وسیله ای مشابه میکروسکوپ داخل سرویکس را نگاه می کنند این کار به پزشک اجازه می دهد تا سرویکس را با جزیئات خوبی مشاهده کند. شاید هنگام این تست پزشک نمونه های کوچکی از بافت سرویکس بر دارند به این کار بیوپسی گفته می شود. بافت هایی که طی نمونه برداری، گرفته شده است به آزمایشگاه فرستاده می شوند تا به خوبی بررسی شوند. اگر در آزمایش مشخص شود که فرد دچار سرطان یا پیش سرطان سرویکس است ، درمان های موثر زیادی وجود دارد. اگر وضعیت و شرایط فرد زود تشخیص داده شود، شانس زیادی برای علاج وجود دارد.
غربالگری سرطان سرویکس
پاپ اسمیر(تست پاپ) تستی است که برای بررسی وجود پیش سرطان و سرطان سرویکس(دهانه رحم) استفاده می شود. آزمایش عفونت با ویروس پاپیلومای انسانی (Human papilloma virus – HPV) تست دیگری برای سرطان سرویکس است که گاهی در زنان زیر ۳۰ سال انجام می شود. تست HPV می تواند تنها یا همراه با پاپ اسمیر باشد.
پاپ اسمیر می تواند پیش سرطان یا سرطان سرویکس را در مراحل زودرس کشف کند، در این مرحله سرطان به خوبی درمان می شود و به این ترتیب مرگ و میرهای ناشی از سرطان سرویکس کاهش می یابد.
این مقاله به بررسی آزمایش هایی که برای بررسی سرطان سرویکس استفاده می شوند و تشریح نتایج پاپ اسمیر می پردازد.
فاکتورهای خطر ساز در ایجاد سرطان سرویکس:
عفونت با HPV مهمترین فاکتور خطر ساز در ایجاد سرطان سرویکس است. بیشتر از ۱۰۰ نوع HPV وجود دارد، ولی تمام HPV باعث بروز سرطان نمی شوند. دست کم ۸۰% از خانم ها در طول زندگی ، در معرض ویروس HPV قرار می گیرند. بیشتر اوقات سیستم ایمنی بدن ویروس را قبل از آن که آسیبی ایجاد کند از بین می برد.
محققان انواع HPV را در دو دسته کم خطر و پر خطر در ایجاد سرطان سرویکس طبقه بندی کرده اند.
– گروه کم خطر: نوع ۶ و ۱۱ HPV می توانند باعث زگیل های تناسلی شوند و چون به ندرت باعث ایجاد سرطان سرویکس می شوند در گروه کم خطر قرار می گیرند.
– گروه پر خطر: نوع ۱۸و۱۶ HPV به خاطر احتمال ایجاد سرطان سرویکس در بعضی خانم ها، جزء دسته پرخطر محسوب می شوند.
ویروس HPV از طریق تماس مخاط با HPV، مثل رابطه جنسی،رابطه دهانی و مقعدی یا هر رابطه ای که با نواحی جنسی تماس داشته باشد( تماس دست با آن قسمت) انتشار می یابد. عفونت با HPV از طریق لمس اشیاء مانند دستشویی فرنگی غیر ممکن است. در سال ۲۰۰۶ در آمریکا واکسنی به بازار آمد که از عفونت با بعضی از انواع HPV جلوگیری می کند.
بیشتر افرادی که دارای HPVهستند، علامتی ندارند، در بیشتر این موارد این مسئله موقت است و طی دو سال حل می شود. ولی اگر این ویروس باقی بماند(در ۲۰-۱۰% موارد) احتمال ایجاد پیش سرطان و سرطان سرویکس است. هر چند معمولاً چندین سال طول می کشد تا آلودگی با ویروس HPV منجر به سرطان سرویکس شود.
تست های غربالگری سرطان سرویکس:
پاپ اسمیر: پاپ اسمیر روشی برای آزمایش سلول های سرویکس است. سرویکس(= گردن رحم) در قسمت تحتانی رحم قرار دارد(یا پایین ترین قسمت رحم).
برای انجام پاپ اسمیر، پزشک لگن را معاینه می کنند و از برس یا وسیله ای قاشق مانند کوچکی (به نام Spatula اسپاتولا) برای جمع آوری سلول ها استفاده می کند. سلول ها روی شیشه های کوچک میکروسکوپ مالیده می شوند (پاپ اسمیر مرسوم) یا به یک مایع نگه دارنده اضافه می شوند (تست بر اساس لایه نازکی در مایع).
تست HPV : می توان در کنار پاپ اسمیر، تست HPV را هم انجام داد، یا به صورت آزمایش های جدا از هم انجام شود مانند پاپ اسمیر، تست HPV هنگام معاینه لگن و با استفاده از یک برس کوچک برای جمع کردن نمونه از سرویکس انجام می شود.
اگر ۳۰ سال به بالا هستید، ممکن است پزشک توصیه کند که علاوه بر پاپ اسمیر، تست HPV هم داشته باشید. اگر تست HPV و پاپ اسمیر منفی باشد، نیازی نیست که تا ۳ سال این آزمایش ها تکرار شوند. گاهی به خاطر واضح نبودن نتیجه پاپ اسمیر، تست HPV تجویز می شود.
معمولاً برای خانم ها ی زیر ۳۰ سال تست HPV انجام نمی شود، چراکه خانم های زیادی در این سنین به صورت موقت دارای HPV هستند که خود به خود بدون درمان از بین می رود.
حتی اگر واکسن HPV زده اید باز هم به تست های غربالگری سرطان سرویکس نیاز دارید.
چه کسانی باید پاپ اسمیر انجام دهند؟
خانم های جوان: در آمریکا توصیه می شود که پاپ اسمیر از ۲۱ سالگی شروع شود، بعضی کشورهای دیگر ۲۵ سالگی را سن انجام پاپ اسمیر می دانند. بروز سرطان سرویکس در خانم های جوان بسیار نادر است . در گذشته متخصصان توصیه می کردند که هر خانمی باید هر ساله پاپ اسمیر انجام دهد. ولی امروز فرق کرده است، و توصیه می شود که خانم های ۲۱ تا ۲۹ ساله هر یک تا دو سال، خانم های ۳۰ ساله و بیشتر هر ۳-۲ سال این آزمایش را انجام دهند، زمان فاصله بین پاپ اسمیر بسیار به تست HPV بستگی دارد. دارا بودن سایر عوامل خطر ساز برای سرطان سرویکس هم می توانند این توصیه ها را تحت تاثیر قرار دهد.
خانم های مسن: خانم های بالای ۶۵ سال که شرایط زیر را دارند می توانند پاپ اسمیر را متوقف کنند:
· انجام منظم پاپ اسمیر در گذشته
· داشتن حداقل سه پاپ اسمیر نرمال متناوب و بدون نتیجه غیر عادی در ۱۰ سال گذشته
بعد از هیسترکتومی :
خانم هایی که هیسترکتومی کامل داشته اند(رحم و سرویکسشان برداشته شده است) به پاپ اسمیر احتیاجی ندارند، مگر آنکه:
· در هیسترکتومی ، سرویکس برداشته نشده باشد (هیسترکتومی ساب توتال –subtotal hysterectomy).
· هیسترکتومی به خاطر سرطان یا پیش سرطان سرویکس انجام شده باشد.
· فرد هنگام بارداریِ مادرش در معرض ماده دی اتیل استیل بسترول(diethylstilbestrol / DES) قرار داشته است.
آمادگی برای انجام پاپ اسمیر:
از دو روز قبل از پاپ اسمیر چیزی نباید درون واژن مالیده شود(مثل کرم ها یا اسپرم کش ها). پاپ اسمیر در هر زمانی از سیکل ماهانه می تواند انجام شود.
نتایج پاپ اسمیر:
نتایج پاپ اسمیر چند روز بعد از انجام آن آماده می شود. نتایج پاپ اسمیر به صورت های زیر می تواند گزارش شوند:
منفی: در تست پاپ اسمیر چند ناحیه غیر عادی، پیش سرطانی و سرطانی دیده نشده است و به صورت زیر نوشته می شود: “منفی برای آسیب های درون اپیتلیالی یا بدخیمی (Negative for intraepithelial lesion or malignancy )
نتایج غیر عادی: ممکن است سلول های سرویکس به دلایل مختلفی غیر عادی نظر برسند. مثلاً دچار عفونت یا نواحی پیش سرطانی یا حتی سرطانی در سرویکس است.
تست های پیگیری: اگر پاپ اسمیر غیر عادی باشد، یا نتایج پاپ اسمیر عادی و نتیجه تست HPV غیر عادی باشد(+ باشد) احتمالاً فرد به تست های بیشتری برای پیگیری احتیاج دارد، بهترین تدبیر و روش به فاکتورهای فردی متعددی بستگی دارد
غربالگری سرطان سرویکس – کولپوسکوپی
انجام یک غربالگری منظم برای سرطان سرویکس ( پاپ اسمیر و /یا تست ویروس HPV) نقش مهمی در حفظ سلامتی و پیشگیری از سرطان سرویکس دارد. اگر نتایج تست غربالگری فرد، غیر عادی باشد. تست های بیشتری برای تائید نتیجه و تعیین شدت و حاد بودن آن انجام شود.
کولپوسکوپی، تستی است که معمولاً در این موارد توصیه می شود. این روش به تیم درمانی اجازه می دهد که داخل سرویکس را بتوان با بزرگ نمایی دید.
همه خانم هایی که نتایج تست غربالگری غیر عادی دارند، به درمان نیاز ندارند. با استفاده از کولپوسکوپی، می توان لزوم انجام درمان را تشخیص داد.
چرا به کولپوسکوپی نیاز است؟
کولپوسکوپی برای پیگیری نتایج غیر عادی غربالگری سرطان سرویکس( مانند پاپ اسمیر یا واکسن HPV) یا مشاهده نواحی غیر عادی در سرویکس، واژن یا وولو، استفاده می شود.
اگر فردی دارای سلول های سرطانی یا پیش سرطانی یا پیش سرطانی به خاطر عفونت ناشی از HPV در سرویکس باشد، نتایج پاپ اسمیر غیر عادی می شود. کولپوسکوپی ظاهر سرویکس را بزرگ تر نشان می دهد. به همین دلیل به پزشک اجازه می دهد تا بهتر بتواند محل سلول ها و اندازه نواحی غیر عادی را ببیند.
اندازه و محل سلول های غیر عادی به تشخیص میزان حاد بودن و شدت و تشخیص نوع درمان(اگر لازم است ) کمک می کند. معمولاً اگر نواحی پیش سرطانی زود تشخیص داده شده و درمان شوند، به سرطان سرویکس تبدیل نمی شوند.
آمادگی برای انجام کولپوسکوپی:
قبل از کولپوسکوپی نباید واژن را در تماس با ماده ای (مثل کرم ها) قرار داد.
می توان کولپوسکوپی را در هر روز از سیکل ماهانه انجام داد ولی اگر فردی در روز آزمایش خونریزی واژینال زیادی داشته باشد باید با تیم درمان خود در مورد تغییر زمان آزمایش صحبت کند. اگر برای جلوگیری از لخته شدن خون، دارویی مصرف می شود، آن را با پزشک خود در میان بگذارد. این داروها می توانند خونریزی را در صورت انجام بیوپسی(نمونه برداری) افزایش دهند.
اگر می دانید یا تصور می کنید که باردار هستید آن را با پزشک خود در میان بگذارید. کولپوسکوپی حین بارداری روش بی خطری است. البته معمولاً تیم درمانی، اگر باردار باشید دیگر از سرویکس نمونه برداری نمی کند.
روش کولپوسکوپی:
کولپوسکوپی را پزشک، یا دستیار پزشکی که برای این کار آموزش دیده باشد می تواند انجام دهد. انجام کولپوسکوپی حدود ۱۰-۵ دقیفه طول می کشد، این کار را می توان در مطب انجام داد و باعث آزار و ناراحتی کمی می شود.
کولپوسکوپی مشابه معاینه های روتین است. پزشک از وسیله ای به نام اسپکولوم استفاده می کند تا دیواره های واژن را از یکدیگر باز کند و بتواند سرویکس را ببیند. معمولاً پزشک پاپ اسمیر را تکرار می کند، سپس با استفاده کولپوسکوپ سرویکس را می بیند. کولپوسکوپ وسیله ای مشابه میکروسکوپ است و با بدن شما تماس پیدا می کند.
پزشک محلولی به نام استیک اسید(سرکه) را در سرویکس می مالد این محلول باعث پر رنگ تر شدن نواحی غیر عادی می شود و در نتیجه بهتر می توان آن ها را با کولپوسکوپ دید. هنگام استفاده از این محلول، شاید کمی احساس خنکی یا سوزش ضعیف داشته باشید ولی و دردی ندارد.
هنگام کولپوسکوپی، پزشک ممکن است نمونه کوچکی از بافت غیر عادی در سرویکس یا واژن بردارند. انجام بیوپسی به معنای داشتن سلول های پیش سرطانی نیست. معمولاً قبل از انجام بیوپسی داروی بی حسی یا بیهوشی استفاده نمی کنند چراکه بیوپسی فقط کمی باعث گرفتگی عضله می شود.
در بعضی موارد باید از ناحیه داخلی سرویکس نمونه برداری شود. به این کار “کورتاژ درون سرویکس” ECC (اندوسرویکال کورتاژ Endocervical Curettage) گفته می شود. خانم های باردار نباید تحت ECC قرار بگیرند چون ممکن است به بارداری آسیب برسانند. ECC باعث درد عضلانی می شود، هر چند سریع بهبود می یابد.
اگر شما بیوپسی انجام دهید، ممکن است پزشک محلول زرد- قهوه ای را به سرویکس بمالد. این محلول مانند بانداژ مایع عمل می کند.
بعد از کولپوسکوپی:
اگر شما از سرویکس نمونه برداری کرده اید، ممکن است بعد از کولونوسکوپی خونریزی واژینال داشته باشید. اگر پزشک برایتان از بانداژ مایع استفاده کرده است، ممکن است ترشحات قهوه ای یا سیاهی شبیه به ته نشست قهوه داشته باشید. این موضوع بعد از چند روز حل می شود. بیشتر خانم ها می توانند بلافاصله بعد از آزمایش به محل کار بازگردند و فعالیت های خود را از سر بگیرند. بعضی از خانم ها ممکن است درد کم یا دل پیچه داشته باشند که معمولاً در یک تا دو ساعت از بین می رود.
تا یک هفته بعد از بیوپسی نباید چیز را درون واژن قرار دهید( مثل کرم، محلول های شستشو، تامپون) و نباید رابطه جنسی داشته باشید.
اگر نمونه برداری انجام داده اید از پزشک زمان آماده شدن نتیجه آن را سوال کنید.( معمولاً ۱۴ روز طول می کشد) بیشتر اوقات تست های بیشتر و درمان به نتیجه بیوپسی بستگی دارد.
تا از زبان پزشک وضعیت خود را نشنیده اید، تصور نکنید نتیجه بیوپسی خوب است. بیشتر خانم ها باید تا ۶ ماه بعد تست های پیگیری ( تکرار غربالگری سرطان سرویکس(Pap Smear) و/ یا کولپوسکوپی) انجام دهند.
چه زمانی بعد از کولپوسکوپی باید به پزشک مراجعه کنید.
در صورت داشتن یکی از علائم زیر بعد از کولوپوسکوپی حتماً با پزشک تماس بگیرید:
· خونریزی شدید واژینال ( خیس شدن کامل یک پد بهداشتی بزرگ بعد از یک تا دو ساعت)
· خونریز واژینال برای مدتی بیشتر از ۷ روز
· ترشحات بدبوی واژینال/ به خاطر داشته باشید که ترشحات قهوه ای یا سیاه مشابه ته نشست قهوه برای روزهای اول عادی است.
· دردهای لگنی و دل پیچه که با ایبو پروفن آرام نمی شود و بهبود نمی یابد.
· افزایش دمای بدن به بیشتر ازدرجۀ سانتی گراد ۳۸ یا ۱۰۰/۴ درجه فارنهایت
درمان بیماری های پیش سرطانی سرویکس
درمان های زیادی برای خانم هایی که دچار اختلالات سرویکس می باشند، وجود دارد. درمان ها شامل کرایوسرجریCryosurgeryیامنجمد کردن و در نتیجه تخریب بافت های غیر نرمال سرویکس( استفاده از لیزر نوری با انرژی بالا – بافت های غیر عادی را می سوزاند و جدا می کند) و برداشت (برداشتن ناحیه درگیر با جراحی) می باشند.
انتخاب بهترین درمان، وقتی نتیجۀ پاپ اسمیر غیر عادی باشد :
نواحی غیر عادی بافت سرویکس باید از قسمت های سالم آن تمیز داده شده و از بین بروند تا از بدخیم تر شدن و گسترش آنها در سایر نقاط سرویکس جلوگیری شود. دو نوع درمان برای بافت های مختل سرویکس وجود دارد:
· درمان هایی که در آنها ناحیه درگیر از بین برده می شوند(درمان های حذف کننده –Ablative Therapy).
· درمان هایی که در آنها ناحیه درگیر برداشته می شوند (Excisional Therapy) .
درمان اختلالات سرویکس به تصمیم پزشک و نظر بیمار بستگی دارد.گروهی از بیماری های سرویکس را می توان در صورت تصمیم پزشک و بیمار درمان نکرد و فقط وضعیت بیمار را پیگیری کرد.
درمان هایی که با برداشت ناحیۀ غیر طبیعی همراه است(اکسیژنال تراپی Exciosional Therapy ):
این درمان ها شامل استفاده از الکتریسیته برای برداشتن ناحیۀ درگیر ، استفاده از لیزر یا روش بیوپسی(= نمونه برداری مخروطی) می باشند. بیشتر پزشکان استفاده از روش اکسیژنال تراپی را ترجیح می دهند.
از اکسیژنال تراپی، زمانی که نتوان با استفاده از کولپوسکوپی یا بیوپسی، میزان گسترش یا نوع ناهنجاری سرویکس را تشخیص داد، استفاده می شود. در این وضعیت برداشتن ناحیۀ درگیر ارجح است، چون می توان با میکروسکوپ آن را بررسی کرد. این کار به پزشک کمک می کند تا تشخیص دهد آیا تمام بافت درگیر برداشته شده است یا خیر و این که آیا وضعیت بدتری (سرطان سرویکس) وجود دارد.
درمان های حذف کننده (Ablative Therapy):
درمان های فرساینده شامل کرایوسِرجِری (انجماد Cryosurgery ) و استفاده از لیزر است. از این درمان بیشتر زمانی استفاده می شود که نگرانی کمتری در مورد وجود سرطان سرویکس یا گستردگی ناحیه درگیر وجود دارد.
اکسیژنال تراپی (Excisional Therapy) :
در این روش نواحی غیر نرمال در سطح و دهانۀ سرویکس برداشته می شوند. این کار به دو دلیل انجام می شوند:
· تهیۀ نمونه ای از بافت، که به منظور تعیین میزان بدخیمی و تشخیص وجود یا عدم وجود سلول های سرطانی یا پیش سرطانی در سطح یا عمق سرویکس انجام می شود.
· به پزشک کمک می کند تا از برداشته شدن ناحیۀ درگیر اطمینان حاصل کند. اگر در کناره های بافتی که برداشته شده است، شواهدی مبنی بر حضور پیش سرطان یا بدخیمی وجود داشته باشد، ممکن است به درمان های بیشتری نیاز شود.
روش استفاده از الکتریسیته برای برداشت ناحیۀ درگیر (LEEP , LLETZ):
می توان برای برداشت ضایعه از وسیله ای که جریان الکتریکی را از خود بیرون می دهد استفاده کرد. این روش LEEP یا LLETZ نام دارد. یک سیم حلقه ای شکل از طریق واژن وارد سرویکس می شود، سپس از آن جریان الکتریسیته ای عبور داده می شود تا ناحیۀ مورد نظر به صورت مخروطی از سرویکس برداشته شود. این کار را می توان با چاقوی لیزری انجام داد ( در چاقوی لیزری از نوری با شدت و انرژی بالا استفاده می شود).
عمل برداشت را می توان در مطب یا اتاق عمل بعد از تزریق داروی بی حسی در سرویکس انجام داد. بیمار ممکن است درد خفیفی را در حین عمل احساس کند. پس از آن خمیری قهوه ای رنگ روی موضع مالیده می شود تا از خونریزی جلوگیری کند. این خمیر باعث ترشحات تیرۀ واژینال (مشابه ته نشست قهوه) می شود. بیشتر خانم ها می توانند بعد از اتمام درمان به محل کار یا تحصیل خود بازگردند.
بیوپسی مخروطی سرویکس یاکونیزاسیون (Cervical cone biopsy (Conization, :
می توان عمل برداشت ناحیۀ درگیر را به جای سیم حاوی جریان الکتریکی، با چاقوی جراحی انجام داد، به این روش کونیزاسیون گردن رحم یا بیوپسی مخروطی می گویند.کونیزاسیون در اتاق عمل و زمانی که بیمار بیهوش است یا تحت بی حسی نخاعی است انجام می شود.
بیشتر خانم ها بعد از کونیزاسیون یا LEEP به مدت یک تا دوهفته دچار خونریزی واژینال (کم تا متوسط) می شوند. خونریزی واژینال نباید شدید باشد (نباید یک پد بهداشتی در کمتر از یک ساعت کاملاً خیس شود).
عوارض:
مانند هر جراحی دیگری این جراحی هم می تواند باعث عوارضی شود. این عوارض عبارتند از:
· خونریزی هنگام جراحی : به ندرت پیش می آید که خونریزی شدید باشد و معمولاً می توان با بخیۀ آن قسمت یا مالیدن ماده ای سوزاننده (مایع یا درمانی که به لخته شدن خون کمک می کند) به سرویکس، آن را کنترل کرد.
· خونریزی بعد از جراحی: اگرچه خونریزی کم یا لک بینی عادی است، ولی بعضی از خانم ها تا چندروز یا حتی چند هفته بعد از جراحی خونریزی شدیدی دارند. معمولاً این مشکل را می توان پس از مراجعه به پزشک در مطب درمان کرد ولی گاهی ممکن است برای برطرف کردن آن به اتاق عمل نیاز شود.·
عفونت: به ندرت بعد از بیوپسی مخروطی در سرویکس یا هر عضو دیگر سیستم تناسلی ممکن است عفونت ایجاد شود. بیشتر عفونت ها را می توان با آنتی بیوتیک خوراکی درمان کرد.
· سوراخ شدگی رحم: این عارضه ای غیر معمول است و بیشتر در خانم هایی که در دوره یائسگی هستند یا رحمشان به سمت جلو انحراف دارد اتفاق می افتد. معمولاً اگر رحم سوراخ شود بدون نیاز به درمان بهبود می یابد. به ندرت ممکن است برای مشاهده و ترمیم ارگان آسیب دیده به لاپاروسکوپی یا لاپاروتومی احتیاج شود.
درمان های فرساینده (Ablative Therapy):
درمان های فرساینده باعث تخریب بافت های غیر عادی سرویکس و آن ها را نمی بُرند.
کرایوسرجری (انجماد- Cryosurgery ) :
در روش کرایوسرجری نیتروژن یا دی اکسید کربن مایع را وارد سرویکس می کنند. این کار باعث منجمد شدن بافت گردن رحم و در نتیجه تخریب سلول های غیر عادی می شود. کرایوسرجری را می توان در مطب و در حالی که وضعیت بدن بیمار مشابه وضعیت بدن در معاینۀ واژینال است و بدون نیاز به هرگونه بی حسی یا بیهوشی انجام داد. این روش می تواند کمی باعث ناراحتی و دل پیچه شود.
در بعضی شرایط مثل زمانی که نتوان گستردگی و نوع ناهنجاری سرویکس را با استفاده از کولپوسکوپی یا بیوپسی تشخیص داد، انجام کرایو سرجری توصیه نمی شود. در این حالت اکسیژنال تراپی درمان بهتری است.
بیشتر خانم ها تا یک هفته بعد از کرایوسرجری ترشحات آبکی دارند.
لیزر درمانی (Laser ablation):
در لیزر درمانی از پرتوهای نور با شدت و انرژی بسیار بالا برای تخریب نواحی غیر عادی سرویکس استفاده می شود. لیزر از طریق واژن مستقیماً به بافت های غیرعادی سرویکس تابانیده می شود. معمولاً این کار در اتاق عمل و زمانی که بیمار تحت بی حسی نخاعی یا بی هوشی کامل است انجام می شود. درمان با لیزر به مهارت و تجهیزاتی احتیاج دارد.
یکی از معایب استفاده از لیزر آن است که لیزر همانند کرایوسرجری بافت های غیر نرمال را تخریب می کند.
از لیزر زمانی که نتوان میزان گستردگی و نوع ناهنجاری سرویکس را با استفاده از کولپوسکوپی یا بیوپسی تشخیص داد، استفاده نمی شود.
بیشتر خانم ها بعد از لیزردرمانی تا ۲-۱ هفته دچار ترشحات و خونریزی واژینال هستند.
مراقبت های پس از درمان :
همۀ خانم ها باید در مورد این که آیا پس از درمان می توانند تا خانه رانندگی کنند و این که چه زمانی می توانند فعالیت های روزانۀ خود را از سر بگیرند با پزشک صحبت کنند. بیشتر متخصصان توصیه می کنند که فرد بعد از درمان تا چند هفته رابطۀ جنسی نداشته باشد، چیزی را درواژن قرار ندهد( مثل ژل های شستشو، تامپون و…)، استخر نرود، از وان برای استحمام استفاده نکند(می توان دوش گرفت). گروهی از پزشکان ممکن است “استراحت لگن (Pelvic rest)” را به بیماران خود توصیه کنند.
در کل اگر خانمی دچار خونریزی شدیدتر از خونریزی زمان پریود خود بود (خیس شدن کامل یک پد بهداشتی در کمتر از یک ساعت، خصوصاً اگر دارای لخته خون باشد)، درد های شدید یا شدت گرفتن درد نسبت به سابق، تب بالای F°۱۰۱ ( C°۴ /۳۸) یا ترشحات بدبوی واژینال بود باید پزشک خود را درجریان بگذارد.
تأثیر و نتیجه بخشی درمان:
درمان هایی که توضیح داده شد، بیشتر خانم های مبتلا به اختلالات سرویکس را معالجه می کند. خانم هایی که معالجه نشده اند، ممکن است ادامه، عود یا رشد ناحیۀ مبتلا را داشته باشند؛ خصوصاً اگر آلوده به نوع پر خطر ویروس HPV (16و۱۸) باشند. در این حالت به درمان های دیگری احتیاج است، به همین دلیل انجام پاپ اسمیر تا آخر عمر برای آنها ضروری است.
پیگیری:
معمولاً چند هفته بعد از درمان، وضعیت بیمار بررسی و وی معاینه می شود تا از روند بهبودی سرویکس اطمینان حاصل شود. توصیه می شود که پاپ اسمیر (با یا بدون کولپوسکوپی) هر شش ماه انجام شود. کولپوسکوپی زمانی توصیه می شود که سلول هل سنگفرشیِ تغییر شکل یافته یا سایر اختلالات دیده شده و تست HPV مثبت باشد. زمان آزمایش بعدی به نتایج آزمایش اولیه بعد از درمان و سن بیمار بستگی دارد. زمان پیگیری و آزمایش هر بیمار با دیگری متفاوت است.
نیاز به درمان بیشتر:
بعضی از خانم ها به منظور اطمینان از تخریب یا برداشته شدن قسمت های درگیر به درمان های بیشتری احتیاج دارند. این کار زمانی درست است که ناحیۀ درگیر برداشته شده است و آنالیز های میکروسکوپیک اختلال و بدخیمی شدیدتری از چیزی که توقع بوده است را نشان داده اند. تصمیم به درمان های بیشتر برای هر فر منحصر به فرد است و به نوع اختلالی که دیده شده، خطر ابتلای فرد به سرطان سرویکس و این که بیمار تصمیم دارد باردار شود یا خیر بستگی دارد.
بارداری بعد از درمان :
بسیاری از خانم ها نگران ریسک نازایی و عدم توانایی برای بارداری بعد از درمان هستند. خطر این اتفاقات به فاکتورهای مختلفی مثل نوع و تعداد درمان هایی که داشته ات (فرساینده یا اکسیژنال) و فاصلۀ زمانی بین درمان و بارداری بستگی دارد. سایر فاکتورها مثل شرایط و وضعیت سلامتی و سن بیمار می تواند خطر ابتلا به این عوارض را افزایش دهد.
توصیه می شود بیشتر خانم ها بعد از کونیزاسیون، قبل از تلاش برای بچه دار شدن حدود۱۲-۶ ماه صبر کنند تا بافت سرویکس کاملاً بهبود یابد. در کل تحقیقات نشان داده است که اکسیژنال تراپی و برداشت بافت سرویکس می تواند تا حدی باعث مشکل شود ولی درمان فرساینده مشکلی ایجاد نمی کند. احتمال نازایی ناشی از درمان بسیار کم است.
درمان ضایعات پیش سرطانی سنگفرشی و غددی درجه بالا
ضایعات درجه بالای سرویکس ( گردن رحم) با منشأ سلول های سنگفرشی (HSIL) به ضایعاتی اطلاق می شود که سلول های آنها در پاپ اسمیر(آزمایش سلول های گردن رحم) نسبتاً یا بسیار تغییرِ شکل یافته دیده شود. خانمی در پاپ اسمیرش HSIL مشاهده شود، باید آزمایش های بیشتری برای بررسی وجود سلول های سرطانی انجام دهد. در حالی که حدود ۲% از خانم هایی که HSIL دارند دارای سرطان مهاجم هستند، ۲۰% از خانم هایی که HSIL دارند اگر درمان های لازم را انجام ندهند دچار سرطان سرویکس می شوند.
ناهنجاری های سرویکس با منشأ سلول های غددی (AGC) به سلول های غددی که در بررسی سلول های سرویکس غیر عادی به نظر می رسند گفته می شود. سلول های غده ای مدخل و دهانۀ سرویکس را پوشانده اند. AGC خیلی رایج نیست ولی در صورت وجود ، بیمار باید آزمایش های بیشتری انجام دهد. AGC می تواند در نتیجۀ بیماری های خوش خیمی مانند پولیپ های سرویکس یا بیماری های بدخیمی مانند سرطان سرویکس، سرطان آندومتر (سرطان بافت پوششی رحم) ، سرطان تخمدان یا لوله ای فالوپ ایجاد شود.
ضایعات درجه بالای سرویکس با منشأ سلول های سنگفرشی (HSIL):
HSIL به تغییر سلول های سرویکس به سلول های پیش سرطانی اطلاق می شود. حدود ۲% از خانم هایی که با HSILمراجعه می کنند از همان اول دارای سرطان مهاجمِ سرویکس هستند و ۲۰% بقیه که HSIL دارند اگر درمان های لازم را انجام ندهند، بعد از چند سال دچار سرطان سرویکس می شوند. معمولاً اگر ضایعات پیش سرطانی برداشته یا تخریب شوند، از بروز سرطان سرویکس جلوگیری می شود.
ارزیابی HSIL:
برای تمام خانم هایی که نتیجۀ پاپ اسمیر HSIL را نشان داده است، آزمایش های بیشتری توصیه می شود:
· کولپوسکوپی سرویکس به همراه نمونه برداری از نواحی غیر عادی و کورتاژ درون آن (ECC). کارهایی که باید بعد از کولپوسکوپی انجام شود به نتایج آن بستگی دارد.
اگر پزشک نتواند با استفاده از میکروسکوپ به خوبی تمام سرویکس را بررسی کند، توصیه می شود که نواحی غیر عادی با جراحی برداشته شوند. (مثل برداشت ناحیه مورد نظر با کمک الکتریسیته، کونیزاسیون(بیوپسی مخروطی)).
· گاهی بیمار و پزشک تصمیم می گیرند همان زمانی که ناحیۀ غیر عادی در کولپوسکوپی دیده می شود، ضایعه برداشته شود. به این روش “ببین و درمان کن” گفته می شود. این روش برای خانم های باردار یا زیر ۲۰ سال توصیه نمی شود.
کولپوسکوپی :
کولپوسکوپی روشی است که به پزشک کمک می کند تا سرویکس را به خوبی بررسی و مشاهده کند. این کار معمولاً بعد از یک پاپ اسمیر با نتیجه ای غیر نرمال انجام می شود. وضعیت بیمار هنگام کولپوسکوپی مشابه وضعیتی است که بدن در معاینه لگن و واژینال قرار می گیرد. از وسیله ای به نام اسپکولوم برای باز کردن سرویکس و دهانۀ واژن استفاده می شود و کولپوسکوپ خارج از بدن قرار می گیرد.
کولپوسکوپ ظاهر درون سرویکس را بزرگتر نشان می دهد. این وسیله کمک می کند تا پزشک بهتر بتواند محل و اندازۀ هر ضایعه ای و تغییرات کاپیلاری ها(عروق خونی کوچک) در سطح سرویکس راببیند. تغییرات کاپیلاری ها از طریق پاپ اسمیر یا تست HPV مشخص نمی شوند، ولی علائم مهمی در ناهنجاری های حاد سرویکس است.
هنگام کولپوسکوپی، ممکن است مقدار کوچکی از ناحیۀ مورد نظر برداشته شود (بیوپسی).برای انجام بیوپسی به بی حسی احتیاجی نیست چون بیوپسی فقط کمی باعث درد و ناراحتی می شود.
خانم هایی که نتیجۀ پاپ اسمیرشان یکی از HSIL یا AGC را نشان می دهند، بهتر است حین کولپوسکوپی از ناحیۀ داخلی سرویکس نمونه برداری شود، این کار کورتاژ درون سرویکس (ECC) نام دارد. کورتاژ به معنای خراش دادن است. خانم های باردار نباید ECC داشته باشد چون ممکن است بارداری را دچار مشکل کند.
درمان و برخورد با HSIL بعد از کولپوسکوپی:
بیشتر افرادی که نتیجۀ پاپ اسمیرشان وجود HSIL را نشان داده است، هنگام کولپوسکوپی بیوپسی هم انجام می دهند. نمونۀ گرفته شده به پاتولوژیست داده می شود تا وجود شواهدی مبنی بر تغییرات پیش سرطانی به نام نئوپلازی(تغییر غیر عادی سلول) درون سرویکس (Cervical Intraepithelial Neoplasia / CIN) را بررسی کند.این تغییرات به سه دستۀ خفیف (CIN1) ، متوسط و شدید (CIN 2 , CIN 3) تقسیم بندی می شود.
راه کارهایی که در زیر پیشنهاد می شود برای خانم هایی که باردار نیستند و بالای ۲۰ سال مناسب است.
CIN 2 و بالاتر:
اگر پزشک بتواند هنگام کولپوسکوپی تمام سرویکس را ببیند و بیوپسی وجود ۳یا CIN 2 را نشان دهد، توصیه می شود تا ناحیه مورد نظر برای جلوگیری از بروز سرطان برداشته شده یا تخریب شود ، چون اگر درمان نشود از هر ۵ خانم یک نفر به سرطان سرویکس مبتلا می شوند.
اگر پزشک نتواند حین کولپوسکوپی کل سرویکس را ببیند یا کورتاژ سرویکس وجود CIN را نشان دهد، توصیه می شود تا ناحیه غیر عادی برداشته (و نه تخریب) شود.
به تعویق انداختن درمان برای خانم های بالای ۲۱ سال با CIN2,3 توصیه نمی شود.
CIN 1 یا وجود HSIL:
درکولپوسکوپی ممکن است تعدادی از ضایعات CIN دیده نشوند. اگر خانمی HSIL داشته باشد ولی کولپوسکوپی/بیوپسی ضایعۀ درجه بالایی را نشان ندهد، بیمار و پزشک باید تصمیم بگیرند که چه کارهای دیگری باید انجام شود تا بتوان مطمئن شد ناحیه بدخیمی از قلم نیافتاده است.
به این منظور می توان ازگزینه های زیر استفاده کرد :
· نظارت و بررسی های مستمر، از جمله انجام کولپوسکوپی و بررسی سلولی سرویکس بعد از ۶ و ۱۲ ماه. در این مراجعات ، پزشک باید بتواند تمام سرویکس را ببیند و نتیجۀ کورتاژ درون سرویکس باید منفی باشد. این روشی است که معمولاً خانم های جوان برای آن که بعدها بتوانند باردار شوند، انتخاب می کنند.
اگر نتیجۀ این تست ها منفی باشد، فرد می تواند به انجام روتین تست های سالانه باز گردد.
اگر هر کدام از تست ها نشان دهندۀ طولانی شدن HSIL باشد، توصیه می شود تا نواحی غیر عادی برداشته شود.
· برداشت (و نه تخریب) نواحی غیر عادی. معمولاً پزشک تجویز می کند تا ناحیۀ غیر عادی برداشته شود چون هم می توان آن را از بین برد و هم با قطعیت نوع ناهنجاری را تأیید کرد.
· در بعضی موارد، پزشک توصیه می کند تا یک متخصص، بیوپسی و آزمایش سلولی فرد را بررسی کند. به این منظور نمونه ها به یک پاتولوژیست (آسیب شناس) فرستاده می شود تا آن ها را بررسی کند. اگر متخصص تغییرات متوسط تا شدیدی را در سلول های سرویکس مشاهده کند، پزشک برداشن ناحیه تغییر یافته را توصیه می کند. اگر پاتولوژیست تغییرات خفیف یا متوسطی را در سلول مشاهده کند، احتمالاً پیشنهاد می شود که بیمار هر ۶ ماه، بررسی و آزمایش سلولی و کولپوسکوپی انجام دهد.
کارسینوم (سرطان) سلول های سنگفرشی (Squamous Cell Carcinoma):
اصطلاح پزشکی است که برای سرطان سرویکس استفاده می شود. در خانم هایی که مشکوک به این نتیجه هستند، بیوپسی همراه با کولپوسکوپی انجام می شود.
اگر بیوپسی وجود سلول های سرطانی را تأیید کند، حتماً اقدامات درمانی باید صورت بگیرد.
اختلالات سلول های غده ای (Glandular cell abnormalities/AGC):
سلول های غده ای در داخل سرویکس (در کانال اِندوسرویکال)، آندومتر(پوشش داخلی رحم)، لوله های فالوپ یا تخمدان وجود دارند.
ارزیابی :
تمام خانم ها با تشخیص AGC باید آزمایش های بیشتری از جمله تست HPV، کولپوسکوپی، بیوپسی سرویکس، کورتاژ درون سرویکس و گاهی بیوپسی آندومتر انجام دهند. این آزمایش ها به این دلیل است که ۴۰-۱۰% از خانم ها با سلول های غده ای تغییر شکل یافته ، دارای نواحی پیش سرطانی یا سرطانی در سرویکس خود هستند.
این آزمایش ها معمولاً در یک جلسه انجام می شود.
· تست HPV : در این تست یک برس درون سرویکس کشیده می شود، سپس آن در یک ویال (شیشه) حاوی محلول نگه دارنده گذاشته می شود و برای ارزیابی به آزمایشگاه فرستاده می شود.
· کولپوسکوپی ، بیوپسی گردن رحم و کورتاژ درون سرویکس که جداگانه توضیح داده شده اند.
· بیوپسی آندومتر: این بیوپسی با وارد کردن یک وسیلۀ باریک از طریق واژن به رحم است که با آن از بافت آندومتر نمونه برداری می شود. سپس بافت به پاتولوژیست(آسیب شناس) فرستاده می شود، تا آن را زیر میکروسکوپ بررسی کند، بیوپسی را می توان در مطب پزشک بدون بی حسی یا بیهوشی انجام داد.
بعد از کولپوسکوپی:
· اگر تست هایی که در بالا گفته شد، نرمال باشند و بررسی سلولی اولیه سرویکس AGC را نشان دهد، پیگیری های بعدی به وضعیت و نتیجۀ تست HPV بستگی دارد. اگر تست HPV مثبت(یا نا مشخص) باشد، توصیه می شود که بعد از ۶ ماه دوباره سلول های سرویکس بررسی شوند و تست HPV انجام شود. اگر نتیجۀ هر کدام از تست ها مثبت باشد، بیمار باید دوباره کولونوسکوپی و بیوپسی انجام دهد. اگر هر دو منفی باشند، فرد می تواند مانند بقیه تست های روتین در همان فواصل را انجام دهد.
· اگر همۀ این تست ها نرمال باشند و بررسی اولیه سلول های سرویکس، AGC یاآدنوکارسینومای درجا (Adenocarcinoma in situ) را نشان دهد، توصیه می شود که نواحی غیر عادی برداشته شوند.
موارد خاص :
وضعیت دختران زیر ۲۰ سال و خانم های باردار باید به صورت متفاوتی از خانم هایی که باردار نیستند و بالای ۲۰ سال سن دارند ارزیابی شود.
· در دختران زیر ۲۰ سال، با آزمایش سلولی غیر نرمال به گونه ای دیگر برخورد می شود؛ چون، در این گروه سنی شانس خوبی برای بهبود خود به خودیِ ناهنجاری هایِ خفیف در طول زمان وجود دارد. در این گروه، آلودگی با HPV زیاد ولی میزان سرطان سرویکس پایین است.
· بررسی و درمان خانم های باردار با خانم هایی که باردار نیستند متفاوت است، چون در صورت برداشتن نواحی غیر عادی سرویکس، خطر خونریزی شدید واژینال یا سقط جنین یا زایمان زودرس وجود دارد.
در هر دو مورد توصیه می شود خانم ها با تشخیص HSIL ، کولپوسکوپی انجام دهند. هر ناحیه غیر عادی باید بیوپسی شود. قدم بعدی به نتیجۀ بیوپسی بستگی دارد:
دختران زیر ۲۰ سال :
CIN 1 یا کمتر: خانم هایی که کمتر از ۲۰ سال دارند و با نتیجۀ HSIL در پاپ اسمیر و CIN1 در بیوپسی سرویکس (و با نتیجۀ منفی کورتاژ درون سرویکس) مراجعه می کنند؛ باید در طی ۲ سال، هر شش ماه یکبار با پاپ اسمیر و کولپوسکوپی پیگیری شوند.اگر وجود HSIL در پاپ اسمیر یا ضایعات درجه بالایی که در کولپوسکوپی دیده می شوند به مدت یک سال ادامه پیدا کند، توصیه می شود بیوپسی و معاینۀ واژینال دوباره تکرار شود. اگر در بررسی سلولی سرویکس یا بیوپسی بعد از ۲۴ ماه همچنان HSIL وجود داشته باشد، آن وقت بهتر است نواحی غیر عادی برداشته شوند.
CIN2: دختران زیر ۲۰ سالی که با تشخیص وجود HSIL در پاپ اسمیر مراجعه می کنند و CIN2 دارند، باید در مورد خطرات و سودمندی مراقبت بدون درمان در مقابل درمان با پزشک صحبت کند:
· مراقبت و پیگیری بدون درمان : در این روش فرد باید بعد از ۶ و ۱۲ ماه آزمایش و بررسی سلولی و کولپوسکوپی انجام دهد. اگر دو تست پیاپی نشان دهند که ناهنجاری بهبود یافته است، فرد می تواند به روتین انجام تست های سالانه باز گردد.
اگر ناهنجاری بدتر شود یا پزشک نتواند تمام سرویکس را حین کولپوسکوپی ببیند، بهتر است ناحیه مورد نظر برداشته شود.
مزیت این روش آن است که به سلول های مختل اجازه می دهد تا با گذر زمان بهبود یابد و از برداشتن و جراحی آن ناحیه جلوگیری می شود. معایب آن این است که به تعداد بیشتری ملاقات با پزشک (بسته به بهتر یا بدتر شدن) نیاز است، اگر ناهنجاری بهبود نیابد یا با گذر زمان بدتر شود باید با جراحی برداشته شود.
· درمان: درمان شامل برداشت (و نه تخریب) ناحیۀ غیر نرمال است. جراحی و برداشت ناحیه به این دلیل انجام می شود که هم ناحیه مورد نظر درمان می شود و هم با قطعیت می توان نوع آسیبی که وجود داشته است را مشخص کرد.
مزیت این روش این است که باعث می شود تعداد ویزیت و مراجعه به پزشک کاهش یابد. معایب این شیوه آن است که شاید ضایعه بدون درمان هم با گذر زمان خود به خود بهبود می یافت؛ هم چنین درمان های جراحی و برداشت ضایه ممکن است خطر سقط جنین یا زایمان زودرس را در بارداری های آینده زیاد کند.
CIN3: توصیه می شود برای دخترانی که HICLدارند وبیوپسی CIN3 تأیید می کند، نواحی غیر عادی سرویکس تخریب یا برداشته شود. ۲۰% از کسانی که این شرایط را دارند و درمان نمی کنند بعد ها به سرطان سرویکس مبتلا می شوند. در این افراد تعویق درمان توصیه نمی شود.
خانم های باردار :
بیوپسی سرویکس فقط در مواقع لزوم برای خانم های باردار انجام می شود.
CIN1: بعد از آن که بررسی سلول های سرویکس وجود HSIL را نشان داد، اگر در بیوپسی خانم بارداری CIN1 مشاهده شد، بهتر است تا حداقل ۶ هفته بعد از زایمان صبر شود و بعد از آن کولپوسکوپی وتست بررسی سلولی انجام شود. این کار به این دلیل این است که سرویکس هنگام بارداری تغییر می کند و به همین دلیل افتراق ناحیه غیر عادی که در اثر بارداری ایجاد شده است با ناحیه ای که در اثر تغییرات پیش سرطانی به وجود آمده است دشوار و گاهی ناممکن است. بررسی ناحیۀ موردنظر بعد از بارداری به پزشک اجازه می دهد تا با قطعیت بیشتری ناهنجاری را تشخیص دهد و درمان را تعیین کند.
CIN2, CIN3: اگر بیوپسی CIN2,3 را نشان دهد، بیمار و پزشک می توانند تکرار بررسی سلولی سرویکس و انجام کولپوسکوپی را مدتی بعد (۴-۳ ماه بعد در حین بارداری) یا بعد از وضع حمل (شش هفته یا بیشتر) به عنوان راه مناسب در نظر بگیرند. تا زمانی که پزشک به وجود سرطان مهاجم سرویکس مشکوک نشده است، برداشتن و جراحی ضایعه را پیشنهاد نمی کند.
دلیل این کار این این است که CIN2,3 به خاطر تغییرات پیش سرطانی ایجاد می شوند و اگر درمان نشوند ممکن است سرطانی شوند. ولی این پروسۀ تبدیل، آرام و کند پیش می رود و ممکن است ماه ها تا سال ها طول بکشد تا این سلول ها سرطانی شوند. تا زمانی که بیمار به خوبی تحت نظر قرار دارد نیازی به برداشت ضایعه (و افزایش خطر زایمان زودرس یا سقط جنین) نیست.
نحوه برخورد ودرمان ضایعات غیر طبیعی سنگفرشی سرویکس
سلول های سنگفرشی لایه داخلی سرویکس و واژن را تشکیل می دهند. سلول های سگفرشی آتیپیک (ASC)، نامی است که به سلول های سنگفرشی که در پاپ اسمیر ظاهر نرمالی ندارند ولی پیش سرطانی هم نیستند، داده شده است. ضایعات پوششی سنگفرشی با درجه پایین
(Low Grade Squamous Intraepithelial Lesion/LSIL) یا نئوپلازی درجه پایین درون سرویکس (Low Grade Cervical Intraepithelial Neoplasia) به سلول هایی اطلاق می شوند که کمی غیر عادی هستند.در افرادی که دچار ASC یا LSIL هستند به آزمایش های بیشتری احتیاج است چون بعضی از کسانی که داراری این ضایعات هستند دچار ضایعات پیش سرطانی سرویکس هستند یا خواهند شد.
در این مقاله به درمان و کنترل خانم های مبتلا به ASC و LSIL پرداخته می شود.
سلول های سنگفرشی تغییر شکل یافته (Atypical Squamous Cells “ASC- ASC ) دارای دو زیر شاخۀ “سلول های سنگفرشی تغییر یافته با اهمیت غیر قابل تعیین (ASC-US) و سلول های سنگفرشی تغییر یافته که نمی توان تبدیل آنها را ضایعات درجه بالا غیر متحمل دانست (ASC-H)” می باشد. ریسک بروز ضایعات پیش سرطانی با درجه بالا در خانم های مبتلا به ASC-US، ۱۵% و در خانم های مبتلا به ASC-H، ۳۸% است.
(Atypical Squamous Cells of Undetermined Significance – ASC-US) :
در خانم های بیشتر از۲۰ سال، سه گزینه برای ارزیابی ASC-US وجود دارد. خانم هایی که باردار یا جوان تر از ۲۰ سال هستند به صورت متفاوتی ارزیابی می شوند:
– انجام تست HPV. این پیگیری، برای ASC-US ارجح است. معمولاً تست HPV در همان زمانی انجام می شود که پاپ اسمیر انجام می شود. این روش راحت و مناسب است چون دیگر فرد نیازی به ویزیت مجدد ندارد.
در کسانی که نتایج آزمایش HPV مثبت است، خطر زیادی برای ابتلا به سرطان سرویکس وجود دارد، این افراد باید کولپوسکوپی هم انجام دهند، چون در خطر بیشتری برای داشتن یک ضایعه پیش سرطانی هستند.
کسانی که نتایج آزمایش HPV منفی دارند، احتمال این که به پیش سرطان سرویکس مبتلا شوند کم است . این خانم ها باید بعد از یک سال پاپ اسمیر را تکرار کنند. در بیشتر موارد ASC-US در طول این مدت بهبود می یابد.
– تکرار پاپ اسمیر بعد از ۶ ماه. اگر نتیجه تست عادی باشد، ۶ ماه بعد دوباره تکرار می شود تا این که دو تست نرمال پشت سر هم داشته باشد؛ بعد از آن فرد می تواند به غربالگری روتین خود بازگردند. اگر فرد دچار بدخیمی بیشتری باشد، توصیه به انجام کولپوسکوپی می شود.
– انجام کولپوسکوپی
ASC-H:
ASC-Hبیشتر از ASC-US باعث ایجاد تغییرات پیش سرطانی می شوند. برای ارزیابی بیشتر باید کولپوسکوپی انجام داد.
ضایعات سنگفرشی درجه پایین: ( Low Grade Squamous Lesion-/ LSIL) :
LSIL معمولاً به خاطر تغییرات جزئی سلول ها ایجاد می شود. توصیه می شود خانم هایی که مبتلا به LSIL هستند کولپوسکوپی و نمونه برداری هم انجام دهند چون حدود ۱۶-۱۲% از آن ها دارای ضایعات پیش سرطانی هستند.
هرچند خانم های زیر ۲۰ سال و یائسه به گونه ای دیگر ارزیابی می شوند. خانم های باردار مانند خانم هایی که باردار نیستند معاینه و وضعیتشان بررسی می شود.
کنترل و درمان LSIL در خانم ها به آن چه در کولپوسکوپی و بیوپسی مشاهده می شود بستگی دارد. بیشتر پزشکان بیوپسی را تا زمان وضع حمل در خانم های باردار، عقب می اندازند.
کولپوسکوپی:
کولپوسکوپی روشی است که در مطب می تواند انجام شوند و به پزشک اجاره می دهد تا سرویکس را از نزدیک و به خوبی بررسی کند. معمولاً این کار بعد از نتایج غیر عادی پاپ اسمیر توصیه می شود. کولپوسکوپی روشی مشابه معاینه لگن است. در حالیکه که فرد روی تخت معاینه دراز می کشد.
از اسپکولوم برای باز کردن دهانه واژن و سرویکس استفاده می شود و کولپوسکوپ (وسیله مشاهده) خارج از بدن فرد باقی می ماند.
کولپوسکوپ با بزرگ نمایی درون سرویکس، به پزشک اجازه می دهد تا محل و اندازه ناحیه درگیر و وجود تغییرات در کاپیلاری ها( عروق کوچک خونی) را در سطح سرویکس مشاهده کند. می توان هنگام کولپوسکوپی نمونه کوچکی از بافت غیر عادی برداشت( بیوپسی انجام داد). برای این کار به بی حسی یا بی هوشی نیازی نیست چون بیوپسی فقط باعث دل پیچه یا ناراحتی خفیفی می شود.
بعضی از خانم ها باید هنگام کولپوسکوپی از نواحی داخلی تر سرویکسشان نمونه برداری شود، به این کار کورتاژ درون سرویکس ( Endocervical Curettage/ECC) گفته می شود کورتاژ به معنای تراشیدن می باشد. خانم های باردار نباید تحت ECC قرار بگیرند. چون ممکن است بارداری را مختل کند.
کنترل ها و بررسی های پس از کولپوسکوپی:
بیشتر خانم هایی که کولپوسکوپی می کنند، از نواحی که در سرویکسشان غیر عادی به نظر می رسند نمونه برداری می شود. نمونه هایی که به پاتولوژیست داده می شود تا شواهدی مبنی بر وجود تعییرات پیش سرطانی که نئوپلازی درون سرویکس(Cervical Intraepitheliol Neoplasia /CIN ) را بررسی کند. این تغییرات در سه دسته خفیف (CIN1) ، توسط(CIN2) و شدید(CIN3) طبقه بندی می شود.
· بیوپسی CIN1 به همراه نتایج پاپ اسمیر با تشخیص وجود ASC-US، ASC-H یا LSIL:
توصیه می شود که برای پیگیری، بیمار بعد از ۱۲ ماه، تست HPV بگیرد، یا بعد از ۶ و ۱۲ ماه پاپ اسمیر انجام دهد. علت این تجویز این است که CIN1 یک اختلال کوچک است که بعد از مدتی، بدون درمان از بین می رود. صبر و تکرار آزمایش به بدن کمک می کند تا اختلال را از بین ببرد. اگر نتایح پیگیری با پاپ اسمیر، ASC یا وضعیت حادتری بود یا نتیجه آزمایش HPV، مثبت بود، فرد باید کولپوسکوپی انجام دهد. اگر بیمار دو آزمایش سلولی با نتایج منفی داشت می تواند مانند سایر افراد غربالگری های معمول را انجام دهند.
· بیوپسی CIN به همراه نتایج پاپ اسمیر با تشخیص ضایعه های درجه بالا در سلول های سنگفرشی درون سرویکس(High Grade Cervical Squamous Intraepthelial Lesions/HSIL) یا سلول های غیر عادی غددی (Atypical Glandular Cells/AGC)
پیگیری می تواند یه صورت یکی از سه گزینه زیر باشد:
۱) هر ۶ ماه به مدت یکسال، انجام کولپوسکوپی و پاپ اسمیر.
۲) انجام پاپ اسمیر مجدد و بیوپسی وبررسی آن توسط آسیب شناس.
۳) روشی که طی آن بافت بزرگتری از سرویکس برداشته می شود(بیوپسی مخروطی یا برداشت قسمتی از بافت با کمک الکترسیتهLEED، LEET2).
· ۳ یا ۲ CIN :
معمولاً ۳یا ۲ CIN با برداشتن یا تخریب نواحی غیر عادی ( انجام بیوپسی مخروطی، LEEP، لیزر یا روش انجماد) درمان می شود. دلیل این کار این است که سول های پیش سرطانی متوسط تا بدخیم( ۳یا ۲ CIN) کمتر احتمال دارد که با گذشت زمان بدون درمان بهبود یابند و حتی ممکن است اگر تا چند سال درمان نشوند، پیشرفت کنند و سرطانی شوند. خانم های باردار یا زیر ۲۰ سال می توانند درمان را برای مدتی به تعویق بیاندازند.
شرایط خاص:
– خانم های یائسه:
در خانم های یائسه،LSIL به صورت متفاوتی ارزیابی شود چون سلول های سرویکس به خاطر کوچک و خشک شدن(آتروفی سلولی) به نظر غیر عادی می رسند. این تعییرات با گذر زمان برطرف می شوند و معمولاً به تغییرات ناشی از ویروس HPV ربطی ندارند. گزینه هایی که می توان با آنها وضعیت خانمی یائسه با LSIL را ارزیابی کرد عبارتند از:
· کولپوسکوپی
· آزمایش HPV
· تکرار پاپ اسمیر بعد از ۶ و ۱۲ ماه
اگر نتایج آزمایش HPV یا تکرار پاپ اسمیر منفی باشد، فرد می تواند مانند سایر افراد تست های معمول با همان فواصل را داشته باشد. اگر تست HPV یا پاپ اسمیر غیر عادی باشد(ASC یا بیشتر)، در آن صورت توصیه می شود که فرد کولپوسکوپی انجام دهد.
– دختران زیر ۲۰ سال:
با نتیجه آزمایش پاپ اسمیر غیر عادیی این گروه به شکل دیگری برخورد می شود. چون در این گروه سنی ، شانس خوبی برای بهبود نواحی غیر عادی با گذشت زمان وجود دارد. ممکن است در این گروه آلودگی باHPV زیاد باشد ولی احتمال تبدیل آن به سرطان سرویکس پایین است.
ASC-US، LSIL یا / و CIN:
معمولاً به دختران زیر ۲۰ سالی که مبتلا به ASC-US LSIL یا / و CIN هستند توصیه می شود هر ۱۲ ماه تست پاپ اسمیر انجام دهد. انجام تست HPV توصیه نمی شوند چون معمولاً مثبت است.
· اگر آزمایش سلولی نشان دهنده ASC-US، ASC-H یا LSILباشد تست باید ۱۲ ماه دیگر دوباره تکرار شود( بعد از ۲۴ ماه)
· اگر آزمایش سلولی HSIL یا مورد بدخیم تری را نشان داد، توصیه می شود که فرد، کولپوسکوپی انجام دهد.
اگر نتیجه تستی که بعد از ۲۴ ماه گرفته می شود غیر عادی بود(ASU-US یا بدتر) فرد باید کولپوسکوپی را انجام دهد. ولی اگر نتیجه تست نرمال باشد، باید هر سال پاپ اسمیر انجام دهد.
ضایعات درجه بالا(۲یا۳ CIN):
دخترانی که زیر ۲۰ سال سن دارند و دچار HSIL هستند باید کولپوسکوپی انجام دهند. اگر در بیوپسی، HSIL نشان داده نشود، برای ۲ سال هر ۶ ماه یکبار باید پاپ اسمیر و کولپوسکوپی انجام دهند اگر در بیوپسی HSIL نشان داده شود باید پاپ اسمیر ، کولپوسکوپی یا تست HPV انجام شود این کار تا زمانی که تست ها نتایج عادی داشته باشند تا یک سال انجام می شود. اگر این تست های پیگیری نتایج نرمالی داشته باشند، شخص می تواند مانند سایر افراد عادی در همان فواصل معمول غربالگری را انجام دهد. اگر تست های پیگیری نواحی غیر عادی در سرویکس را نشان دهند، در آن صورت باید برای آن که بتوان ارزیابی بهتری داشت، آزمایش های بیشتر یا برداشت قسمتی از سرویکس(بیوپسی مخروطی یا LEEP) را انجام داد.
– زنان باردار:
ارزیابی و کنترل وضعیت خانم های باردار با خانم هایی که باردار نیستند متفاوت است، چرا که ضربه و آسیب به سرویکس می تواند باعث زایمان زودرس یا سقط شود
· ASC-US:
برای زنان بارداری که دارای ASC-US هستند و تست HPV در آنها مثبت می باشد، کولپوسکوپی هنگام بارداری تجویز می شود یا باید حد اقل تا ۶ هفته بعد از زایمان صبر کرد. دلیل این کار این است که سرویکس هنگام بارداری متفاوت به نظر می رسد به همین دلیل سخت است تا بتوان ناحیه ای که به خاطر بارداری غیر عادی است از ناحیه ی که به خاطر تغییرات پیش سرطانی تغییر کرده است را از هم تمیز داد. همچنین بیشتر اختلالات کوچک به مرور زمان بهبود می یابند
· ASC-H:
خانم های بارداری که دچار ASC-H هستند باید کولپوسکوپی انجام دهند. چراکه ASC-H ها بیشتر از ASC- US ها در نتیجه تغییرات پیش سرطانی ایجاد می شوند.
· LSIC:
همانند خانم هایی که باردار نیستند، خانم های باردار باید کولپوسکوپی انجام دهند.
درمان مراحل اولیه سرطان دهانه رحم
سالانه بیشتر از ۱۱۰۰۰ خانم در آمریکا به سرطان سرویکس (= گردن رحم) مبتلا می شوند. هرچند سرطان سرویکس اگر در مراحل اولیه تشخیص و درمان شود، قابل علاج است.
در این مقاله به تشخیص و درمان سرطان سرویکس در مراحل اولیه پرداخته می شود
سرویکس (گردن رحم):
رحم از طریق سرویکس به واژن متصل می شود. سلول های سنگفرشی سطح داخلی سرویکس را می پوشانند.. کارسینومِ (سرطان) سلول هایِ سنگفرشیِ سرویکس به سرطانی گفته می شود که این سلول ها را درگیر می کند.
هم چنین سرویکس شامل سلول های غده ای( یا ستونی) می باشد، که مدخل آن و مجرایی که به رحم منتهی می شود (مجرای اندوسرویکال) را پوشانده است؛ وقتی این سلول ها سرطانی شوند، به آنها آدنوکارسینومای گردن رحم گفته می شود. با این که این دو سرطان منشأ متفاوتی دارند ولی در مراحل اول، مشابه یکدیگر درمان می شوند.
فاکتورهای افزایش دهندۀ خطر بروز سرطان سرویکس (عوامل خطرRisk Factors ):
شایع ترین عامل خطرساز در بروز سرطان سرویکس عفونت با ویروسی به نام ویروسِ پاپیلومای انسانی (Human Papillomavirus / HPV) می باشد. HPV از طریق تماس های مخاطی مستقیم، از جمله رابطۀ جنسی، رابطۀ دهانی، رابطۀ مقعدی یا هر تماسی که با نواحی جنسی باشد (مثل تماس دست با آن) انتشار می یابد. هم چنین آلودگی با HPV می تواند باعث بیماری غیر سرطانی به نام کندیلوما (زگیل های تناسلی) می شود.
بیشتر عفونت ها با HPV موقت هستند زیرا سیستم ایمنی به خوبی این عفونت را از می برند. وقتی بعضی از انواع ویروس HPV مدت طولانی در بدن باقی بمانند باعث افزایش احتمال بدخیمی های سرویکس (دیسپلازی یا سرطان) ناشی از عفونت های ویروسی می شوند. در ۲۰-۱۰% خانم ها عفونت با HPV طولانی می شود. آلودگی با HPV تقریباً در تمام بیماران مبتلا به سرطان سرویکس دیده می شود.
عوامل خطر دیگر عبارتند از: استعمال دخانیات و سیستم ایمنی ضعیف شده (به دلیل بیماری، دارو یا ویروس HIV عامل ایدز).
علائم سرطان سرویکس :
معمولاً سرطان سرویکس در طول چندین سال ایجاد می شود. در بعضی از خانم ها سرطان سرویکس علامتی ایجاد نمی کند؛ ولی در گروهی دیگر باعث خونریزی واژینال می شود، مثل خونریزی در فواصل پریود، خونریزی بعد از رابطۀ جنسی یا خونریزی بعد از یائسگی. ممکن است این خونریزی بیشتر از یک لکۀ خون نباشد.
خونریزی غیر عادی می تواند به دلایل دیگری غیر از سرطان هم باشد. ولی بهتر است اگر خانمی دچار خونریزی های غیر عادی واژینال شد آن را با پزشک خود در میان بگذارد.
تشخیص سرطان سرویکس :
سرطان سرویکس با بیوپسی (= نمونه برداری) از آن تشخیص داده می شود. بیوپسی یعنی برداشتن نمونۀ کوچکی از بافت. بیوپسی می تواند در مطب و با استفاده از روشی به نام کولپوسکوپی انجام می شود. کولپوسکوپ (وسیله ای مشابه ذره بین) درون سرویکس را بزرگ نمایی می کند. این وسیله به پزشک اجازه می دهد تا محل، گستردگی و درجۀ بافت های غیر عادی که با چشم غیر مسلح دیده نمی شوند را به خوبی ببیند.
نمونه ای که هنگام کولپوسکوپی برداشته شده است به منظورِ بررسیِ وجودِ سلول های سرطانی، زیر میکروسکوپ بررسی می شود. در بعضی موارد، به بیوپسی بزرگتر وبیشتری به نام کونیزاسیونِ سرویکس (Cervical Conization) نیاز است.
اگر در بیوپسی وجود سلول های سرطانی تشخیص داده شود، فرد باید به پزشک متخصص سرطان یا متخصص سرطان های زنان (Gynecologic Oncologist) مراجعه کند.
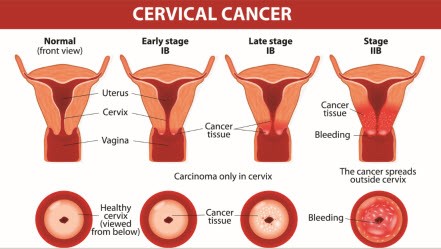
مرحله بندی سرطان سرویکس :
قدم بعد از تشخیص سرطان سرویکس، تعیین مرحله آن است. مرحله بندی روشی است که میزان گسترش سرطان را شرح می دهد. مراحل سرطان سرویکس بر اساس نتایج معاینۀ فیزیکی (معاینۀ داخلی کامل لگن شامل سرویکس، رحم و تخمدان ها) می باشد. ممکن است از روش های دیگری هم برای تشخیص میزان گسترش سرطان استفاده شود. گاهی از بیمار درخواست می شود تا یک عکس ساده از قفسۀ سینه و یک اسکن استخوان بگیرد تا بتوان وجود تهاجم به ریه یا استخوان ها را تشخیص داد.
مرحله بندی سرطان سرویکس بر اساس موارد زیر است :
· اندازۀ تومور
· عمقِ گسترش سرطان در بافت های اطراف سرویکس
· شواهدی مبنی بر وجود سرطان در واژن، لگن یا گره های لنفاوی
· شواهدی مبنی بر گسترش سرطان به سایر ارگان ها
مراحل سرطان سرویکس از مرحلۀ I (سرطان فقط سرویکس یا رحم را درگیر کرده است) تا مرحلۀ IV (سرطان ارگان های دوردست مانند کبد را درگیر کرده است) طبقه بندی می شوند. در کل مراحل پایین تر کمتر از مراحل بالا به درمان نیاز دارند.
از سایر روش های تصویربرداری برای تعیین بهترین شیوۀ درمانی استفاده می شود، ولی معمولاً باعث تغییر مرحله نمی شوند. این روش ها شامل سی تی اسکن (CT Scan)، ام آر آی (MRI) ، و تصویر برداری با استفاده از نشر پوزیترون (PET Scan) می باشند.
گزینه های درمان سرطان سرویکس :
گزینه های درمانی زیادی برای درمان سرطان سرویکس در مراحل اولیه وجود دارد. انتخاب نوع درمان به سن، وضعیت سلامتی، مرحله ای که سرطان در آن قرار دارد و نظر پزشک بستگی دارد.
رایج ترین درمان برای مراحل اولیه سرطان سرویکس رادیکال هیستِرِکتومی می باشد. (رادیکال – هیستِرِکتومی:Radical Hysterectomy – برداشت رحم و سرویکس به کمک جراحی ).
درمان جایگزین، رادیوتراپی ( پرتودرمانی) است که معمولاً همراه با شیمی درمانی داده می شود.
بعضی از بیماران که هنوز در مراحل خیلی پایین سرطان سرویکس هستند را می توان با کونیزاسیون سرویکس :Cervical Conization برداشت بافت سرویکس به شکل مخروطی یا هیستِرِکتومی ساده درمان کرد.
بعد از هیستِرِکتومی یا رادیوتراپی لگن نمی توان باردار شد. می توان برای خانم هایی که در مراحل اولیه سرطان سرویکس هستند درمان های کمتر تهاجمی تجویز کرد تا بعداً بتواند باردار شود.
رادیکال هیسترکتومی :
رادیکال هیسترکتومی روشی است که طی آن رحم، سرویکس و بخشی از واژن با عمل جراحی برداشته می شود. برداشت تخمدان ها حین هیسترکتومی لازم نیست.
جراحی از طریق ایجاد برشی در شکم انجام می شود. به جای آن می توان با استفاده از لاپاروسکوپ از طریق چند برش کوچک جراحی را انجام داد. انتخاب نوع جراحی به نظر پزشک و سایر فاکتورها بستگی دارد.
معمولاً جراحی حدود سه ساعت به طول می انجامد. بیشتر خانم ها باید دو تا سه روز در بیمارستان بستری باشند.
اگر در لبه های بافت یا گره لنفاوی که برداشته شده است، سلول های پیش سرطانی یا غیر عادی مشاهده شود، یا اگر تومور دارای خصوصیاتی باشد که شانس عود سرطان را افزایش دهد، انجام درمان های تکمیلی (ادجووَنت Adjuvant ) توصیه می شود. این درمان شامل رادیوتراپی و شیمی درمانی می شود.
رادیوتراپی (پرتودرمانی) :
رادیوتراپی به استفاده از پرتوهای پرانرژی ایکس (X-rays) به منظور متوقف ساختن رشد سلول های سرطانی گفته می شود. دو روش برای رساندن پرتو به ناحیۀ مورد نظز وجود دارد: رادیوتراپی داخلی (براکی تراپی Brachytherapy) و رادیوتراپی خارجی ( External Beam Radiation Therapy/EBRT).
براکی تراپی (Brachytherapy) :
در براکی تراپی، پرتو از وسیله ای که به صورت موقت در واژن قرار داده می شود، ساطع می شود. این روش دوز بالایی را به جایی که احتمالاً سلول های سرطانی قرار دارند می رساند و از تأثیر اشعه روی بافت های سالم می کاهد.
دو نوع براکی تراپیِ واژینال وجود دارد:با آهنگ دوز پایین، آهنگ دوز بالا
· در براکی تراپی با آهنگ دوز پایین :(Low dose rate )
از وسیله ای استفاده می شود که طی ۳-۲ روز، ۲۴ ساعته، به ناحیه مورد نظر پرتورسانی می کند. بیمار در طول این مدت در بیمارستان باقی می ماند.
· در براکی تراپی با آهنگ دوز بالا ( High dose rate ) :
از وسیله ای استفاده می شود که واژن را پرتودهی می کند؛ با این تفاوت که این وسیله فقط به مدت چند دقیقه در هر روز به واژن پرتو می رساند. معمولاً این درمان ۵-۳ بار تکرار می شود.این درمان معمولاً به صورت سرپایی است ، و نیاز نیست که کسانی که به این روش درمان می شوند در بیمارستان بستری شوند و می توانند در طول درمان کارهای معمول روزانه را انجام دهند.
رادیوتراپی خارجی (External Beam Radiation Therapy / EBRT) :
در رادیوتراپی خارجی (EBRT) ، منبع تابش در خارج از بدن است، و ناحیه ای که باید درمان شود (فیلد درمانی) به دقت طراحی و کشیده می شود تا میزان پرتوی که به بافت های سالم می رسد به حداقل برسد.
هنگام رادیوتراپی هر روز بدن بیمار در وضعیتی مانند روزهای قبل در زیر دستگاه قرار می گیرد، و فیلد درمانی به مدت چند ثانیه تا چند دقیقه تحت پرتو قرار می گیرد. این کار به مدت ۵ روز در هفته به مدت پنج تا شش هفته انجام می شود. این درمان به صورت سرپایی است و در طول درمان فرد می تواند فعالیت های روزانۀ خود را انجام دهد.
براکی تراپی به تنهایی برای درمان مراحل اولیه سرطان سرویکس کافی است، ولی اگر خانمی بیماریش کمی پیشرفته تر باشد رادیوتراپی را هم به براکی تراپی اضافه می کنند تا شانس عود سرطان کاهش یابد.
عوارض جانبی رادیوتراپی :
عوارض کوتاه مدت رادیوتراپی عبارتند از :
· احساس خستگی
· تکرر ادرار
· ناراحتی هنگام ادرار
· مدفوع رقیق ، و احساس نیاز بیشتر به اجابت مزاج
· ریزش موهای ناحیۀ تناسلی
بیشتر این عوارض بعد از اتمام درمان بهبود می یابند.
عوارض طولانی مدت تر عبارتند از:
· نشت و تراوش ادرار
· درد یا خونریزی هنگام اجابت مزاج
· نازک شدگی یا ایجاد زخم در واژن، که ممکن است باعث درد حین مقاربت شود.
اگر بیماری از نظر جنسی فعال باشد، باید با پزشک خود در مورد کارها یا وسایلی که می توانند درد بعد از مقاربت را کم می کند صحبت کند. ممکن است پزشک استفاده از دیلاتور واژینال (متسع کننده واژن) را هنگام و بعد از درمان به بیمار پیشنهاد کند.
شیمی درمانی :
بیشتر بیمارانی که برای درمان سرطان سرویکس شان پرتودرمانی می شوند، همزمان از داروهای شیمی درمانی هم استفاده می کنند (روشی به نام شیمی رادیوتراپی Chemoradiotherapy ). داروهای شیمی درمانی داروهایی هستند که رشد سلول های سرطانی را متوقف می کنند یا کاهش می دهند.
بعضی از داروهای شیمی درمانی اثر مخرب پرتودرمانی روی سلول های سرطانی سرویکس را افزایش می دهند، این داروها “حساس کننده به پرتو (Radiation sensitizers) ” نام دارند. داروی شیمی درمانی معمولاً به صورت وریدی و یک بار در هفته طی پرتودرمانی داده می شود.
پشتیبانی و حمایت های هنگام درمان :
بیشتر افرادی که به سرطان سرویکس مبتلا می شوند نگران سلامتی کوتاه مدت و بلند مدت و خطر عود سرطان هستند. حتی ممکن است تا سال ها بعد از درمان فرد نگران عود سرطان باشد.
مهم است که بیمار با خانواده و تیم درمانی خود صادقانه و صریح صحبت کند. وجود همراه در هنگام ملاقات با پزشک می تواند بسیار کمک کننده باشد.
گزینه های مختلف حمایتی هنگام و بعد از درمان وجود دارد. این گزینه ها شامل مشاوره های فردی، مشاوره های گروهی می باشد.
پیش آگهی سرطان سرویکس :
هر بیماری با سرطان سرویکس وضعیت متفاوتی دارد و سخت است که بتوان آن را برای هر کس پیش بینی کرد. شانس علاج سرطان در افرادی که در مراحل اول سرطان سرویکس قرار دارند زیاد است. وقتی در مورد شانس علاج بحث می شود، به صورت نسبی صحبت می شود و به صورت قطعی نیست.
میزان بقا در خانم هایی که در مراحل اولیه سرطان سرویکس قرار داشته اند و تحت درمان های مناسبی قرار گرفته اند بسیار خوب است. در مراحل اولیه (IA ، محدود به سرویکس، حداکثر mm 5 عمق و mm7 عرض) در یک بررسی که ۵ سال بعد از تشخیص انجام شد، ۹۵% افراد زنده بودند ، و باید توجه داشت ۵% باقی مانده ای که از دنیا رفته بودند لزوماً به خاطر سرطان فوت نکرده بودند. در سرطان هایی که کمی بزرگتر هستند (IB1 ، محدود به سرویکس، کمتر از cm4 ) ، این نسبت به ۹۰% می رسد.
پیگیری و مراقبت های بعد از سرطان سرویکس :
بررسی و کنترل :
بعد از درمان سرطان سرویکس، توصیه می شود تا فرد تست های پیگیری و معاینه های لازم را به صورت منظم انجام دهد. برنامۀ ثابتی برای برای آزمایش و ملاقات های پیگیری وجود ندارد.
روش پیگیری زیر بر اساس تحقیقات و نظر گروهی از متخصصان بنا شده است :
· معاینۀ فیزیکی سرویکس : هر سه تا چهار ماه برای ۲ سال، بعد از آن هر ۶ماه به مدت ۵-۳ سال، و بعد از آن به صورت سالانه انجام شود.
· بررسی سلولی (پاپ اسمیر) به صورت سالانه
· برای ۵-۲ سال اول، هر سال یک عکس ساده از قفسه سینه گرفته شود.
· انجام سایر آزمایش ها، از جمله آزمایش های خون، PET scan ، سونوگرافی لگن، پیِلوگرافی درون وریدی و ام آر آی برای بیمارانی که علامتی مبنی بر عود سرطان ندارند توصیه نمی شود.
مشکلات جنسی بعد از درمان:
بعد از درمان ممکن است تغییراتی مثل کوتاه و باریک شدن دیوارۀ واژن و کمی خشکی واژن شود به وجود بیاید. به علاوه، خانم هایی که قبل از درمان در دورۀ قاعدگی بودند ممکن است در نتیجۀ رادیوتراپی یا شیمی درمانی، یائسه شوند. این تغییرات فیزیکی بر روی لذت جنسی تأثیر می گذارند چون ممکن است باعث درد هنگام رابطۀ جنسی، کاهش علاقه به داشتن رابطه، دشواری در به ارگاسم رسیدن و کاهش تعداد و تناوب فعالیت های جنسی شوند.
استفاده از مرطوب کننده های واژینال و لوبریکانت ها هنگام مقاربت می تواند بعضی از این علائم را بهبود بخشد. مشاوره در مورد مشکلات جنسی و/یا مشکلات روانی می تواند کمک کننده باشد. اگر واژن بسیار نازک شده باشد استفاده از متسع کننده های واژینال می تواند مؤثر باشد.
حفظ باروری در خانم های مبتلا به مراحل اولیۀ سرطان سرویکس
سالانه بیشتر از ۱۱۰۰۰ خانم در آمریکا به سرطان سرویکس مبتلا می شوند. سرطان سرویکس ، بیماری قابل درمانی است و اگر در مراحل اولیه یا پیش سرطانی تشخیص داده شده و درمان شود قابل علاج است.
بیشتر خانم هایی که به سرطان سرویکس مبتلا می شوند در سنین باروری هستند. پزشک متخصص زنان و زایمان و باروری به همراه انکولوژیست متخصص زنان( سرطان شناس) راهنمایی هایی در جهت حفظ باروری ارائه می دهند.
انتخاب درمان سرطان سرویکس با حفظ باروری:
خانم مبتلا به سرطان سرویکسی که می خواهد باروری اش را حفظ کند، ممکن است بین دو راهی انجام آنچه که برای زندگی خود بهتر است و آنچه که باعث حفظ باروری می شود قرار بگیرد. شرایط هر خانم متفاوت است و به همین دلیل هر تصمیم که گرفته می شود به صورت شخصی بسته به وضعیت بیمار است.
گزینه های درمانی سرطان سرویکس با حفظ باروری:
مراحل IB1,IA2, IA1 مراحل اولیه سرطان سرویکس می باشند. امکان و گزینه حفظ باروری فقط در خانم هایی با این مرحله از سرطان امکان پذیر است. عواملی مانند اندازه تومور، نوع سلول تومور، تهاجم به فضای لنفی- عروقی و متاستاز(درگیری) گره های لنفاوی، می توانند این درمان را تحت تاثیر قرار دهند.
گزینه های درمانی برای سرطان سرویکس در مراحل اولیه شامل بیوپسی(نمونه برداری) مخروطی، هیسترکتومی(برداشت رحم و سرویکس Hysterectomy) و رادیوتراپی(پرتو درمانی) و شیمی درمانی است.
بعد از هیسترکتومی و رادیوتراپی بارداری ممکن نیست. بعضی از خانم هایی که مبتلا به مراحل اولیه سرطان سرویکس هستند و سرطان گره های لنفاوی را درگیر نکرده است و تمایل دارند بعد از درمان باردار شوند، کاندید درمان های تهاجمی کمتری هستند.
درمان هایی که به یک خانم اجازه می دهد بعدها باردار شود عبارتند از:
· کونیزاسیون(Conization) : بیوپسی بزرگی از سرویکس
· رادیکال تراکِلِکتومی(Radical Trachelectomy): برداشت سرویکس و بافت های اطراف به همراه گره های لنفاوی لگن، بدون برداشتن رحم.
کونیزاسیون سرویکس:
کونیزاسیون سرویکس، برداشتن یک قسمت مخروطی شکل از سرویکس، از جمله ناحیه سرطانی، به وسیله جراحی می باشد. این درمان فقط برای کسانی که در مراحل بسیار اولیه سرطان سرویکس ( مرحلهIA1 و IA2) هستند قابل قبول است.
معمولاً کونیزاسیون، در اتاق عمل و وقتی بیمار بیهوش است، انجام می شود. انجام کونیزاسیون از راه واژن است. بیشتر خانم ها همان روز می توانند به خانه برگردند.
بیشتر متخصصان توصیه می کنند تا خانم ها بعد از کونیزاسیون به مدت چند هفته، رابطه جنسی نداشته باشند، چیزی داخل واژن قرار ندهند، استخر نروند، برای استحمام از وان استفاده نکنند(می توانند دوش بگیرند). انجام این کارها می تواند مانع از بهبودی بیمار شود.
خونریزی(اگر شدید نباشد) قابل انتظار است. اگر خونریزی شدید شود( یک پد را در کمتر از یک ساعت کاملاً خیس کند) یا بیشتر از یک هفته ادامه پیدا کند، بیمار باید با پزشک خود تماس بگیرد.
بعد از کونیزاسیون، پیگیری های بعدی توصیه می شود تا اطمینان حاصل شود که سرطان سرویکس وجود ندارد.
رادیکال تراکِلِکتومی:Radical Trachelectomy:
رادیکال تراکلکتومی به معنای برداشتن سرویکس و پارامتر( بافت های پیوندی اطراف سرویکس و رحم) و گره های لنفاوی لگن می باشد. در رادیکال تراکلکتومی مقدار بیشتری از سرویکس در مقاسیه با کونیزاسیون آن برداشته می شود.
این کار در اتاق عمل و وقتی بیمار بیهوش است انجام می شود. تراکلکتومی را می توان بسته به نظر پزشک از طریق واژن، یا برشی در شکم انجام داد. واژن و کل یا قسمتی از سرویکس طی تراکلکتومی برداشته می شود. برداشته می شود. برداشته شدن کل یا قسمتی از سرویکی به اندازه و عمق تومور بستگی دارد. یک بخیه به صورت دائم در قسمت پایین رحم یا باقیمانده سرویکس زده می شود.
قبل از انجام تراکلکتومی، به منظور اطمینان از پخش نشدن سرطان، گره های لنفاوی لگن با جراحی برداشته می شوند(لنفادنکتومیLymphadenetomy). اگر تراکلکتومی از طریق برشی در شکم انجام شده باشد، گره های لنفاوی هم از همان طریق برداشته می شوند که در این روش پزشک مستقیماً گره های لنفاوی را می بینند. ولی اگر تراکلکتومی به صورت واژینال انجام شده باشد، گره های لنفاوی با کمک وسیله ای به نام لاپاروسکوپ(Laparoscope) برداشته می شوند. هنگام جراحی، بعد از آن که گره ها برداشته شوند، زیر میکروسکوپ بررسی شوند تا پزشک مطمئن شود که در آنها سلول های سرطانی وجود ندارد. اگر در گره ای ، سلول سرطانی مشاهده شود، دیگر تراکلکتومی انجام نمی شود و درمان های تهاجمی بیشتری مانند رادیکال هیسترکتومی(برداشت رحم و سرویکس و قسمتی از واژن) یا شیمی رادیوتراپی(ترکیبی از شیمی درمانی و پرتودرمانی) توصیه می شود.
بیشتر متخصص های زنان توصیه می کنند تا بیمار بعد از تراکلکتومی به مدت ۶-۴ هفته رابطه جنسی نداشته باشد، چیزی وارد واژن خود نکند، استخر نرود برای استحمام از وان حمام استفاده نکند(دوش گرفتن مشکلی ندارد)، انجام این کارها می تواند روند بهبودی را به تاخیر بیندازد یا حتی ار آن جلوگیری کند. خونریزی به مدت حدود یک هفته قابل انتظار است ولی نباید شدید باشد. اگر خونریزی شدید شد(یک پد بهداشتی را در کمتر از یک ساعت خیس کرد) یا بیشتر از یک هفته ادامه پیدا کرد، فرد باید با پزشک خود تماس بگیرد.
بعد از تراکلکتومی، توصیه می شود تا بیمار آزمایش هایی انجام دهد و معاینه شود تا از نبود علامتی دال بر سرطان سرویکس اطمینان حاصل شود.
نیاز به درمان بیشتر :
معمولاً اگر در لبه بافتی که حین کونیزاسیون یا تراکلکتومی برداشته شده است، سلول های غیر عادی یا سرطانی دیده شود، به جراحی های بیشتری احتیاج می شود. کسی که کونیزاسیون انجام داده است ممکن است به کونیزاسیون دیگر، رادیکال تراکلکتومی و یا هیسترکتومی احتیاج پیدا کند. خانمی که رادیکال تراکلکتومی انجام داده است دیگر باید هیسترکتومی انجام دهد. اگر سلول های سرطانی در گره های لنفاوی وجود داشته باشند یا عوامل خطر ساز دیگری در بررسی نمونه گرفته شده پیدا شوند احتمالاً به کمورادیاسیون احتیاج می شود.
بارداری بعد از درمان سرطان سرویکس:
توصیه می شود تا بیمار حدود ۶-۱۲ ماه بعد از انجام کونیزاسیون و تراکلکتومی صبر کند تا بافت آن ناحیه بهبود یابد، بعد از آن برای بارداری تلاش کند. اگر بیماری برای بارداری هم صبر کند، ممکن است بعد از درمان سرطان سرویکس دچار عوارض زیاد حین بارداری و / یا نازایی شود.
نازایی: احتمال زیادی وجود دارد که به خاطر آن که سرویکس یا قسمت پایینی رحم، در اثر کونیزاسیون یا تراکلکتومی نازک یا زخم شده است، باردار شدن بسیار سخت باشد. این اتفاقات می توانند مانع از حرکت اسپرم به سمت رحم شوند. می توان با درمان هایی مثل وارد کردن مایع منی به درون رحم (Intrauterine Insemination/IUI) یا تلاش برای متسع کردن ورودی سرویکس، این موضوع را حل کرد. در IUI، از لوله کوچکی استفاده می شود تا اسپرم را مستقیماً وارد رحم کند.
ضعیف بودن سرویکس: ضعف سرویکس وقتی است که هنگام بارداری دهانۀ سرویکس باز شود یا بیشتر از حد نرمال نازک شود. این حالت باعث سقط یا زایمان زودرس (زایمان قبل از ۳۷ هفته) می شود. خانم هایی که تحت درمان هایی مثل کونیزاسیون یا تراکلکتومی قرار گرفته اند، خانم هایی که قبلاً برای سرطان سرویکس درمان شده اند، هنگام بارداری به دقت تحت نظر قرار می گیرند. که معمولاً در آن طول و دهانه سرویکس دائماً بررسی می شود.
راههای بارداری بعد از هیسترکتومی یا پرتودرمانی:
باردار شدن و حاملگی بعد از رادیکال هیسترکتومی و/ یا کمورادیاسیون امکان پذیر نیست. هر چند پیشرفت های اخیر در علوم زنان و زایمان راههایی را در اختیار خانم ها قرار می دهد تا بتواند کودکانی که از نظر بیولوژیکی مرتبط هستند داشته باشند.
انجماد جنین(Embryo Cryopreservation) روشی است که سال هاست قابل انجام است. برای این کار باید جراحی(هیسترکتومی)، رادیوتراپی یا شیمی درمانی به مدت چند هفته به تعویق بیفتد و دهنده اسپرم وجود داشته باشد. در این روش، بیمار باید داروهای باروری مصرف کند، و بعد از آن تحت جراحی قرار بگیرد، طی این جراحی اووسایت(تخمک ها/Oocytes) فرد برداشته می شود. سپس آنها را با اسپرم شخص دهنده ترکیب می دهند تا نطفه و جنینی به وجود بیاید بعد از آن جنین منجمد می شود تا بعد ها مورد استفاده قرار بگیرد.
انجماد اووسایت (تخمک ها)، در این حالت تخمک ها را قبل از آن که با اسپرم ترکیب شوند منجمد می کنند.
انجماد تخمدان ها : برای این تکنیک ها تحقیقات بیشتری مورد نیاز است.
باید توجه داشت که چون رحم برداشته شده است، یا در نتیجه درمان ها آسیب دیده است، در همه درمان های حفظ بارداری فوق باید شخص سومی برای حمل کودک در رحم وجود داشته باشد.
مطالب مرتبط :
ویروس پاپیلومای انسانی(Human Papilloma Virus – HPV)
واکسن ویروس پاپیلومای انسانی(Human Papilloma Virus – HPV)
جزوه PDF غربالگری سرطان دهانه رحم و دستورالعمل وزارت بهداشت